2020 г. ознаменовался не только активным изучением нового штамма коронавирусов – SARS-CoV-2 (Severe Acute Respiratory Syndrome Coronavirus 2, коронавирус тяжелого острого респираторного синдрома 2), но и вызванной им пандемией нового заболевания – COVID-19 (Coronavirus Disease 2019). Характерной особенностью COVID-19 считалось преимущественное поражение лиц пожилого возраста с более тяжелым течением заболевания [1, 2].
Стоит отметить, что во время предыдущих вспышек коронавирусных инфекций, в частности ближневосточного респираторного синдрома (Middle East Respiratory Syndrome, MERS) и тяжелого острого респираторного синдрома (Severe Acute Respiratory Syndrome, SARS), отмечался подъем как материнской, так и младенческой заболеваемости и смертности, хотя отсутствовали наблюдения четко подтвержденных случаев вертикальной передачи [3].
В отношении SARS-CoV-2 к настоящему времени появилось достаточное количество публикаций как в виде описаний отдельных наблюдений, так и систематических обзоров, указывающих на возможность так называемой вертикальной (трансплацентарной) передачи SARS-CoV-2 от матери к плоду [4–6]. В этой связи актуальной задачей является выяснение особенностей поражения и гибели плода.
Цель работы: сравнительный анализ показателей и причин мертворождения в Российской Федерации в 2019 и 2020 гг.
Материалы и методы
В основу работы положен анализ статистических форм А-05 Росстата за 2019 и 2020 гг., составленных на основании записей в медицинских свидетельствах о перинатальной смерти и относящихся к случаям мертворождения. С 1 января 2012 г., согласно Приказу Минздравсоцразвития России от 27.12.2011 № 1687н «О медицинских критериях рождения, форме документа о рождении и порядке его выдачи», «мертворождением является момент отделения плода от организма матери посредством родов при сроке беременности 22 недели и более при массе тела новорожденного 500 г и более (или менее 500 г при многоплодных родах) или в случае, если масса тела ребенка при рождении неизвестна, при длине тела новорожденного 25 см и более при отсутствии у новорожденного признаков живорождения». Все тела мертворожденных подлежат обязательному патологоанатомическому вскрытию с оформлением соответствующего диагноза, регистрации и последующему статистическому учету.
Статистические формы А-05 Росстата содержат в сгруппированном виде данные о количестве умерших в зависимости от основного заболевания (первоначальной причины гибели), а также заболеваний и состояний со стороны матери, способствовавших наступлению смерти. Основные заболевания (первоначальные причины смерти) объединены в 9 групп: I – родовая травма; II – респираторные нарушения; III – инфекционные заболевания; IV – геморрагические и гематологические расстройства; V – эндокринные, метаболические и другие нарушения, специфичные для перинатального периода; VI – врожденные аномалии; VII – травмы и отравления; VIII – другие причины гибели, IX – наблюдения с неустановленной причиной смерти.
Статистический анализ
Показатели мертворождаемости рассчитывали как отношение количества мертворожденных к общему числу новорожденных, родившихся живыми и мертвыми, умноженное на 1000. Сравнение полученных качественных данных проводили при помощи критерия Хи-квадрат (χ2), а показателей мертворождаемости – при помощи относительного риска (ОР) и 95% доверительного интервала (95% ДИ). Статистический анализ данных проводился с использованием программы IBM SPSS Statistics v26.
Результаты
Согласно данным статистических форм А-05 Росстата в 2019 г. в Российской Федерации было зарегистрировано 1 481 074 новорожденных, родившихся живыми, и 8101 мертворожденных (табл. 1). В 2020 г. родились 1 436 514 живых новорожденных, что на 7,6% меньше значений 2019 г., и 8192 мертворожденных, что на 1,1% выше значений 2019 г. В результате таких демографических изменений рассчитанный показатель мертворождаемости в 2020 г. (5,67‰) превысил на 4,23% соответствующий показатель 2019 г. (5,44‰).

Отличительной особенностью обоих сравниваемых периодов (2019 и 2020 гг.) является повышение абсолютного количества мертворожденных по сравнению с предыдущими годами. В 2012 г., когда были введены ныне действующие критерии регистрации рождения (массой 500 г и более при сроке гестации 22 недели и более), в Российской Федерации было зарегистрировано 12 142 мертворожденных, при этом показатель мертворождаемости составил 6,34‰ [7]. В 2014 и 2016 гг. общее количество мертворожденных составляло 11 593 и 10 884, а показатель мертворождаемости – 6,02 и 5,73‰ соответственно [8, 9]. В 2010 же году, когда в соответствии с приказом Минздрава Российской Федерации от 4 декабря 1992 г. № 318 и постановлением Госкомстата России № 190 от 04.12.1992 к мертворожденным относили случаи рождения при сроке гестации 28 недель и более с массой тела 1000 г и более, общее количество мертворожденных в Российской Федерации составляло 8300, а показатель мертворождаемости – 4,62‰ [10]. То есть значения показателя мертворождаемости в целом по стране в 2020 г. снизились по сравнению с таковыми значениями в 2012, 2014 и 2016 гг. на 10,6, 5,81 и 1,05% соответственно; но, как мы уже отметили выше, повысились на 4,23% по сравнению с показателем 2019 г. Таким образом, на фоне устойчивой тенденции к снижению мертворождаемости в 2020 г. зарегистрировано повышение показателя мертворождаемости.
В 2019 г. мертворожденные мужского и женского пола составляли 51,8 и 48,2% соответственно, а в 2020 г. – 52,9 и 47,1% соответственно. То есть в 2020 г. несколько возросла доля мертворожденных мальчиков и уменьшилась доля мертворожденных девочек. При этом значимо большее количество случаев мертворождения в сравниваемых годах было установлено в городской местности по сравнению с сельской: в 2019 г. их доля составила 70,9%, в 2020 г. – 71,3% (табл. 1).
Изменилось количество мертворожденных и в федеральных округах Российской Федерации (табл. 2). Наибольшее количество мертворождений в 2019 и 2020 гг. традиционно отмечалось в Центральном (22,2 и 21,4% от всех мертворожденных в Российской Федерации соответственно) и Приволжском (19,9 и 19,7%) федеральных округах. Минимальное их количество наблюдалось в Северо-Кавказском федеральном округе (6,9 и 6,5% соответственно). При этом в трех федеральных округах (Южном, Уральском и Сибирском) зарегистрировано увеличение, а в оставшихся пяти – уменьшение абсолютного количества мертворожденных. При этом значения показателей мертворождаемости в 2020 г. повысились по сравнению с 2019 г. в 6 федеральных округах и снизились только в двух (Уральском и Северо-Кавказском). Наиболее выраженные повышения показателей мертворождаемости произошли в Южном и Сибирском федеральных округах: на 13,4 и 9,4% по сравнению с 2019 г. В Уральском же федеральном округе отмечено снижение на 25,3% показателя мертворождаемости.
Важным при анализе мертворождаемости является выяснение причин гибели (табл. 3, 4). Традиционно наиболее частой причиной гибели при мертворождении являются так называемые респираторные нарушения (группа II). В 2019 г. в целом по стране заболевания данной группы явились причиной гибели 6998 мертворожденных, что составило 86,4% общего количества мертворожденных. В 2020 г. такие заболевания явились причиной гибели в 7106 (86,7%) наблюдениях мертворождения. То есть в 2020 г. произошло увеличение абсолютного количества мертворожденных от респираторных нарушений на 1,5%. При этом значения показателя мертворождаемости в результате респираторных нарушений в 2020 г. (4,92‰) повысились на 4,7% по сравнению с показателем 2019 г. (4,70‰).
В оба исследованных периода наибольшую долю в группе респираторных нарушений и вообще среди всех первоначальных причин гибели занимала антенатальная гипоксия плода. В 2019 г. она была зарегистрирована в 6338 наблюдениях мертворождения, что составляло 78,2% от всех случаев мертворождения. В 2020 г. отмечено увеличение количества таких наблюдений до 6598 (на 4,1% больше по сравнению с 2019 г., р<0,001), что составило 80,5% всех мертворожденных. Второе место среди причин гибели занимала интранатальная гипоксия плода, установленная в 544 (6,7% от всех мертворожденных) и 409 (5,0%) наблюдениях мертворождения в 2019 и 2020 гг. соответственно (р<0,001). При этом врожденная пневмония, входящая в группу респираторных нарушений, была зарегистрирована в качестве основного заболевания у 22 и 27 мертворожденных в 2019 и 2020 гг. соответственно; то есть в 2020 г. количество врожденной пневмонии как первоначальной причины смерти увеличилось на 22,7% (р=0,499).
Второе место среди групп первоначальных причин гибели мертворожденных в Российской Федерации занимали заболевания, составляющие группу врожденных аномалий (группу VI) (табл. 3, 4). В 2019 г. они были установлены в 541 (6,7% всех случаев мертворождения) наблюдении, в 2020 г. – значительно реже: в 444 (5,4%) наблюдениях (р<0,001). Наиболее часто в качестве основного заболевания значились состояния, составляющие подгруппу так называемых других видов врожденных аномалий, в которую входят множественные врожденные пороки развития. В 2019 и 2020 гг. такие врожденные аномалии как основное заболевание отмечались соответственно в 204 (2,5% от всех мертворожденных) и 181 (2,2%) наблюдениях мертворожденных. На втором месте по частоте развития в группе врожденных аномалий в оба исследованных года стояли врожденные пороки сердца: в 2019 г. они составили 75 наблюдений (13,9% всех врожденных аномалий как основного заболевания и 0,9% общего количества мертворожденных), в 2020 г. – 72 наблюдения (16,2 и 0,9% всех врожденных аномалий и всех мертворожденных соответственно).
Третье место среди групп основных заболеваний в 2019 и 2020 гг. занимали эндокринные, метаболические и другие нарушения, специфичные для перинатального периода (группа V), составляя 2,6% общего количества мертворожденных.
Следует также отметить, что инфекционные болезни в качестве первоначальной причины смерти были установлены лишь в 14 и 13 наблюдениях в 2019 и 2020 гг. соответственно. При этом в статистических формах А-05 Росстата отсутствует отдельная рубрика для учета количества мертворожденных в результате COVID-19, что не позволяет оценить роль COVID-19 в мертворождении. Согласно правилам заполнения этих форм, а также рекомендациям ВОЗ и Министерства здравоохранения Российской Федерации [11], наблюдения COVID-19 (МКБ-10 U07.1, 07.2) должны включаться в рубрику «Другие причины гибели плода» (группу VIII). В 2019 г. эту рубрику составили 34 случая мертворождения, а в 2020 г. – лишь 4 случая.
Вместе с тем обращает на себя внимание увеличение на 52,2% количества мертворожденных с неустановленной причиной гибели в 2020 г. (382 наблюдения, 4,7% общего числа мертворожденных) по сравнению с 2019 г. (251 наблюдение, 3,1% общего числа мертворожденных) (р<0,001).
В результате анализа групп основных заболеваний при мертворождении (табл. 3, 4) видно, что частота их существенно отличается в различных федеральных округах. Так, в 2019 г. доля респираторных нарушений как наиболее частой причины гибели мертворожденных варьировала от 82,0% в Северо-Западном округе до 91,0% – в Сибирском федеральном округе. При этом показатели мертворождаемости в результате респираторных нарушений варьировали от 3,61‰ в Северо-Кавказском федеральном округе до 5,83‰ – в Дальневосточном федеральном округе.
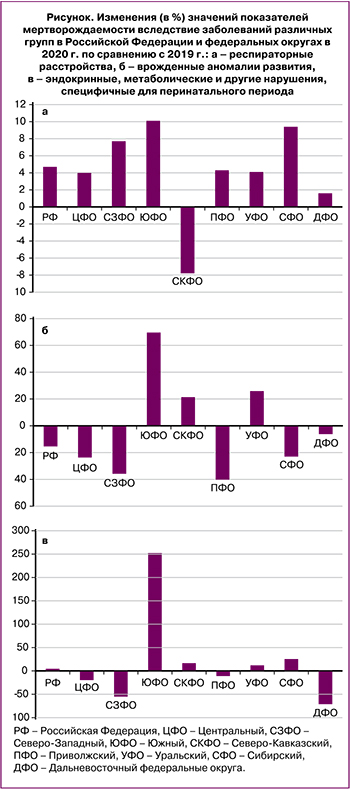 В 2020 г. доля респираторных нарушений колебалась от 80,6% в Южном федеральном округе до 90,7% – в Сибирском федеральном округе. При этом значения показателей мертворождаемости от респираторных нарушений в 2020 г. повысились по сравнению с показателями 2019 г. во всех федеральных округах, кроме Северо-Кавказского федерального округа. Наиболее выраженное увеличение показателей мертворождаемости от респираторных нарушений отмечено в Южном (на 10,1%) и Сибирском (на 9,4%) федеральных округах. В Северо-Кавказском федеральном округе показатели мертворождаемости в 2020 г. снизились на 7,8% по сравнению с 2019 г. (рисунок, а).
В 2020 г. доля респираторных нарушений колебалась от 80,6% в Южном федеральном округе до 90,7% – в Сибирском федеральном округе. При этом значения показателей мертворождаемости от респираторных нарушений в 2020 г. повысились по сравнению с показателями 2019 г. во всех федеральных округах, кроме Северо-Кавказского федерального округа. Наиболее выраженное увеличение показателей мертворождаемости от респираторных нарушений отмечено в Южном (на 10,1%) и Сибирском (на 9,4%) федеральных округах. В Северо-Кавказском федеральном округе показатели мертворождаемости в 2020 г. снизились на 7,8% по сравнению с 2019 г. (рисунок, а).
Доля врожденных аномалий, занимающих второе место по частоте причин мертворождения в целом по стране, в 2019 г. варьировала от 3,9% в Уральском федеральном округе до 8,9% – в Центральном федеральном округе. При этом показатели мертворождаемости вследствие врожденных аномалий варьировали от 0,20‰ в Уральском федеральном округе до 0,54‰ – в Северо-Западном федеральном округе. В 2020 г. по сравнению с 2019 г. значения показателей мертворождаемости от врожденных пороков развития повысились в Южном (на 69,6%), Уральском (на 25,9%) и Северо-Кавказском (на 21,4%) федеральных округах. В других округах они снизились от 40,3% в Приволжском федеральном округе до 6,2% – в Дальневосточном федеральном округе (рисунок, б). Примечательно, что в Уральском федеральном округе врожденные пороки развития в оба исследованных года занимали третье место среди причин мертворождения. Второе место занимала группа эндокринных, метаболических и других нарушений, специфичных для перинатального периода, доля которых от всех причин мертворождения составляла 9,9 и 10,1% в 2019 и 2020 гг. соответственно.
В других округах доля эндокринных, метаболических и других нарушений, специфичных для перинатального периода, варьировала в 2019 г. от 0,5% в Сибирском федеральном округе до 4,1% – в Северо-Кавказском федеральном округе и в 2020 г. – от 0,4% в Северо-Западном федеральном округе до 5,1% – в Северо-Кавказском федеральном округе.
При этом в 2020 г., по сравнению с 2019 г., значения показателей мертворождаемости от заболеваний данной группы повысились в Южном, Северо-Кавказском, Уральском и Сибирском федеральных округах и понизились в Центральном, Северо-Западном, Приволжском и Дальневосточном федеральных округах. Наиболее выраженное повышение (на 252,4%) показателя мертворождаемости зарегистрировано в Южном федеральном округе, а снижение (на 71,1%) – в Дальневосточном федеральном округе (рисунок, в).
Следует также добавить, что в 2020 г. во всех федеральных округах отмечалось увеличение абсолютного количества мертворожденных с неустановленной причиной гибели по сравнению с 2019 г. Наиболее высокие значения доли таких мертворожденных от общего их количества отмечались в Южном федеральном округе: 11,2 и 10,3% в 2019 и 2020 гг. соответственно.
Следовательно, в Российской Федерации в 2020 г., по сравнению с 2019 г., зарегистрировано увеличение как абсолютного количества мертворожденных, так и показателя мертворождаемости. Наиболее выраженное повышение отмечено в Южном и Сибирском федеральных округах.
Имеющиеся в литературе данные о мертворождаемости в период пандемии COVID-19 основаны как на материале отдельных лечебных учреждений, так и анализе национальных (государственных) регистров.
Так, в результате анализа мертворождений в клинике университета St George’s (Лондон, Великобритания) A. Khalil et al. [12] установлено увеличение в 3,9 раза показателя мертворождаемости в период с 1 февраля 2020 г. по 14 июня 2020 г. по сравнению с предыдущими 4 месяцами (с 1 октября 2019 г. по 31 января 2020 г.), когда в Великобритании вообще отсутствовали зарегистрированные случаи заболевания COVID-19 (9,31 по сравнению 2,38 на 1000 рождений, p=0,01). Как известно, в Великобритании мертворождением считается завершение беременности на сроке 24 недели и более. При этом у всех беременных женщин с мертворождением отсутствовали симптомы COVID-19, а при посмертном исследовании тел мертворожденных и плацент отсутствовали признаки инфицирования SARS-CoV-2 [12].
Аналогичное, в 4 раза (с 0,1 до 0,4‰, p=0,037), повышение показателя мертворождаемости наблюдалось и в Медицинском центре Шамир (Зерифин, Израиль) в период с 21 февраля 2020 г. (дата первого случая диагностики COVID-19 в Израиле) по 3 апреля 2020 г. по сравнению с таким же периодом в предыдущие 3 года (2017–2019) [13].
Трехкратное увеличение мертворождений в период локдауна (март–май 2020 г.) (3,23‰) по сравнению с аналогичным периодом 2019 г. (1,07‰) было отмечено в Лацио – административной области Италии, столицей которой является Рим, где происходит порядка 10% всех родов в Италии [14]. По заявлению авторов [14], ограничением проведенного исследования являются ретроспективный характер и отсутствие информации о причинах мертворождения. В этой связи авторы сделали заключение, что увеличение мертворождения явилось следствием изменений в жизни из-за изоляции, в частности, сокращением посещений больниц из-за страха заразиться SARS-CoV-2 и приостановкой всех медицинских осмотров у беременных.
Подобное мнение высказывают и V. Kumari et al. [15], отметившие значимое повышение доли мертворождений (3,15% против 2,25%; p=0,02) в 4 госпиталях Западной Индии после введения антиCOVID-19 ограничений (25 марта–2 июня 2020 г.) по сравнению с контрольным периодом за 10 недель до локдауна (15 января–24 марта 2020 г.). Кроме того, авторы указывают, что значительное уменьшение госпитализаций беременных женщин в медицинские учреждения третьего уровня для проведения родов в период локдауна было связано с прекращением работы общественного транспорта, которым пользуется большинство беременных женщин в Индии для экстренных медицинских визитов.
Те же самые причины увеличения мертворождения в период COVID-19 были названы другими индийскими исследователями [16] при анализе исходов беременности в период с марта по сентябрь 2020 г. по сравнению с периодом с марта по сентябрь 2019 г., когда имелось значимое повышение показателя мертворождаемости – 37,4‰ против 29,9‰ (p=0,045).
K.A. Ashish et al. [17] установили повышение показателя мертворождаемости в 1,5 раза (с 14 до 21 на 1000 всех новорожденных, p=0,0002) в 9 медицинских учреждениях Непала в течение 9,5 недели локдауна (с 21 марта по 30 мая 2020 г.) по сравнению с 12,5 недели до изоляции (с 1 января по 20 марта 2020 г.). Следует отметить, что Непал относится к странам, характеризующимся ежегодными успехами в снижении как материнской, так и перинатальной смертности [18]. В качестве основных причин повышения мертворождаемости в период изоляции COVID-19 называют задержки в получении квалифицированной помощи из-за ограничения передвижения и нехватки медицинских работников в исследованных учреждениях.
Обращают на себя внимание исследования, показавшие отсутствие отличий или даже снижение мертворождаемости. Так, J. Stowe et al. [19] провели анализ данных годовой статистики госпитализаций в Великобритании в отношении мертворождений в период изоляции COVID-19 (с 23 марта по 23 июня 2020 г.) и в тот же период 2019 г. В 2019 г., до появления больных COVID-19, во всей Англии было зарегистрировано 565 мертворождений, и отношение мертворождаемости составило 0,40%. Во время локдауна с 23 марта по 23 июня 2020 г. в Англии количество мертворождений уменьшилось (n=543), а отношение мертворождаемости (0,41%) незначительно повысилось по сравнению с уровнем 2019 г. (p=0,69). То есть, по заявлению авторов [19], в период пандемии COVID-19 количество мертворождений практически не изменилось.
По данным L. Gallo et al. [20], ежегодные (в период 16 марта–1 мая) показатели мертворождаемости при одноплодной беременности в межрегиональном перинатальном центре третьего уровня в Брисбене (административном центре штата Квинсленд, третьем по численности городе Австралии) не имели значимых различий с 2013 г. по 2020 г. – год пандемии COVID-19.
Не было выявлено значимых различий и при анализе мертворождений в Медицинском центре имени Хаима Шибы, обеспечивающем медицинское обслуживание жителей города Рамат-Ган и центральной части Израиля [21], и в Центральной больнице Мпило, являющейся крупнейшей больницей в городе Булавайо и второй по величине в Зимбабве [22].
В Медицинском центре имени Хаима Шибы оценивались 3 временных периода: 1-й – с 20 марта 2020 г. (дата введения режима изоляции) по 27 июня 2020 г., 2-й – аналогичный период в 2019 г. и 3-й – аналогичные периоды в 2011–2019 гг., в которые было зарегистрировано соответственно 22 (0,80%), 22 (0,80%) и 290 (1,0%) мертворожденных [21]. В Центральной больнице Мпило, характеризующейся проведением 8000–10 000 родов в год, был проведен анализ всех родов, произошедших за 3 месяца до и после изоляции. В период изоляции установлено уменьшение среднемесячного количества родов (681,0±17,6) по сравнению с периодом до изоляции (747,3±61,3, p=0,20) и показателя мертворождаемости (30,9±4,6‰ по сравнению с 33,1±4,8‰, p=0,81) [22]. Снижение уровня мертворождаемости в последнем случае связано, по мнению авторов статьи [22], со структурой и системой работы родильного отделения, направленных на раннее активное выявление и лечение патологии, даже в условиях пандемии.
Особого внимания заслуживают исследования, показавшие значимое снижение уровня мертворождения. Так, B. Pasternak et al. [23] провели сравнительную оценку уровня мертворождения с 1 апреля по 31 мая 2020 г., когда в Швеции существовали ограничительные меры в связи с пандемией COVID-19, и в период с апреля по май 2015–2019 гг., вместе взятых. Согласно данным Шведского регистра беременностей, в исследованный период пандемии были зарегистрированы 17 661 живорожденный и 47 мертворожденных; в аналогичные периоды 2015–2019 гг. суммарно произошло 91 262 живорождения и 303 мертворождения. Соответственно, показатель мертворождаемости в период пандемии COVID-19 снизился на 18,2% (с 3,3 до 2,7 на 1000 новорожденных).
Отмеченные выше различия в изменениях уровня мертворождения нашли отражение и при проведении метаанализов. Основу систематического обзора и метаанализа, представленного B. Chmielewska et al. [24], составили 12 публикаций, представленных в международных базах Medline и Embase с 1 января 2020 г. по 8 января 2021 г. На основании проведенного метаанализа суммарных исходов 198 993 беременностей до и 165 295 беременностей во время пандемии COVID-19 авторы установили значимое увеличение частоты мертворождений (отношение шансов (ОШ) 1,28; 95% ДИ 1,07–1,54).
Метаанализ исходов беременностей и состояния новорожденных, представленных в 21 англоязычной статье баз данных PubMed и Embase до 14 мая 2021 г., провели J. Yang et al. [25]. Выявленные статьи содержали сведения о 237 381 беременной в период пандемии, продолжительность которого варьировала от 4 недель до 7 месяцев, и 633 050 беременных в период до пандемии, продолжительность которого варьировала от 2 месяцев до 19 лет. В результате проведенного анализа авторы не выявили значимой разницы в уровнях мертворождения (нескорректированное ОШ [uaOR] 1,08; 95% ДИ 0,95–1,23; I2=62%) [25].
C. Vaccaro et al. [26] провели метаанализ англоязычных статей, представленных в базах Embase, CORD-19, LitCovid (PubMed), WHO Global research on coronavirus disease (COVID-19) и MedRxiv до 17 июля 2021 г. Суммарное количество мертворожденных составило 901 мертворожденный среди 150 219 новорожденных в период изоляции COVID-19 и 1279 мертворожденных среди 234 187 новорожденных в период до изоляции. По расчетам авторов, изоляция COVID-19 сопровождалась более высоким риском мертворождения по сравнению с периодом до изоляции (ОР 1,33; 95% ДИ 1,04–1,69) [26].
То есть имеющиеся данные литературы содержат сведения как об увеличении, так и уменьшении уровня мертворождаемости в период пандемии COVID-19. В основе подобных различий, видимо, лежит несколько причин. Первая – это различия в объекте исследования: одно медицинское учреждение, несколько учреждений одной страны, регион или национальный (государственный) реестр. Вторая – это отличия в режимах изоляции и организации медицинской помощи беременным и роженицам в различных странах во время локдауна. Третья – различия в определении сроков гестации мертворожденных: 20 недель и более [16, 25], 22 недели и более [14, 17, 23] и не менее 24 недель [12, 19]. Важное значение также имеет период времени, с которым сравнивались данные периода изоляции или ограничительных мер: определенный промежуток в 2019 г., весь 2019 г., несколько предшествующих лет. Наиболее корректным, на наш взгляд, является сравнение данных за весь 2020 и весь 2019 г., поскольку более длительный период, особенно в течение нескольких лет, в большинстве стран, включая Российскую Федерацию [27], будет отражать динамику ежегодного снижения показателей мертворождаемости.
Тем не менее в большинстве имеющихся данных литературы речь идет об увеличении показателей мертворождаемости. К сожалению, практически во всех представленных публикациях отсутствуют сведения об основных заболеваниях (первоначальных причинах смерти) мертворожденных и состояниях, способствовавших наступлению их гибели. Видимо, именно поэтому в качестве основных причин повышения мертворождаемости обозначены не заболевания, а меры социального и организационного характера, в частности, ограничения передвижения населения в результате локдауна и уменьшение частоты посещений медицинских учреждений беременными из-за страха заразиться SARS-CoV-2 [13, 16, 25].
Лишь в единичных работах приведены данные о выявленной патологии. Так, в работе D.A. Schwartz et al. [28] представлены сведения о 5 выкидышах и мертворождениях, у которых отмечались положительные результаты на SARS-CoV-2 при ПЦР-исследовании, а во всех плацентах наблюдались признаки хронического интервиллозита и некроза синцитиотрофобласта. Кроме того, примерно в половине наблюдений мертворождений в период изоляции (с 21 февраля по 30 апреля 2020 г.) и аналогичные периоды предыдущих трех лет M. Mor et al. [13] установили морфологические признаки плацентарной недостаточности, несомненно, играющей существенную, а возможно, и ведущую роль в танатогенезе.
Действительно, согласно данным литературы [29, 30], у беременных с SARS-CoV-2-инфекцией отмечаются поражения плаценты в виде развития воспалительных реакций и нарушений материнского и плодного компартментов кровообращения. Ранее при морфометрическом и иммуногистохимическом исследовании плацент рожениц с COVID-19 нами было установлено повышение количества синцитиальных узелков, снижение показателей степени васкуляризации и повышение уровня экспрессии сосудисто-эндотелиального фактора роста в ворсинах, указывающие на развитие пре- и плацентарной гипоксии [31, 32].
Необходимо также добавить, что установленное M. Mor et al. [13] повышение в 4 раза показателя мертворождаемости в Медицинском центре Шамир в Израиле отмечалось при наличии поражений плаценты и отрицательных результатах ПЦР-тестов на SARS-CoV-2 тел мертворожденных. Подобные данные о поражении плаценты, а также данные Росстата об изменении структуры причин мертворождения в 2020 г. (год пандемии COVID-19) указывают на необходимость всестороннего клинико-анатомического анализа всех случаев мертворождения. Более того, поражения плаценты могут также лежать в основе показанного ранее нами увеличения доли респираторных нарушений, включая врожденную пневмонию, и инфекций, включая врожденный сепсис, среди причин смерти новорожденных, умерших в первые 168 ч жизни в Российской Федерации в 2020 г. [27].
Заключение
Таким образом, согласно данным Росстата, в 2020 г. (году пандемии COVID-19) по сравнению с предыдущим 2019 г. отмечено увеличение абсолютного количества мертворожденных на 1,1% и показателя мертворождаемости на 4,2%. При анализе причин гибели установлено увеличение доли заболеваний, входящих в группу респираторных нарушений, в частности, антенатальной гипоксии – на 4,1% и врожденной пневмонии – на 22,7%, а также увеличение на 52,2% количества мертворожденных с неустановленной причиной гибели. В то же время количество врожденных аномалий развития, зарегистрированных в качестве основного заболевания, уменьшилось на 17,9%. Сведения о мертворождениях вследствие COVID-19 отсутствуют в статистических формах А-05 Росстата за 2020 г. Для выяснения прямого и опосредованного влияния SARS-CoV-2-инфицирования на гибель плода и, соответственно, мертворождения необходимо проводить подробные клинико-морфологические сопоставления.



