Защита материнства и детства является одной из приоритетных задач нашего государства, закрепленных в Конституции Российской Федерации (статья 38) [1].
Пандемия новой коронавирусной инфекции SARS-CoV-2 COVID-19 (далее – COVID-19) может иметь серьезные последствия, которые приведут к росту материнской и перинатальной смертности, как непосредственно связанному с инфекционным процессом, так и потому, что в связи с карантинными мероприятиями, наряду с ограничением доступности и своевременности получения медицинской помощи, со стороны пациентов увеличивается число задержек в решении обратиться за медицинской помощью.
Ультразвуковое исследование в акушерской практике – это важнейший диагностический инструмент, позволяющий выявить большой спектр различных патологий на ранних сроках беременности, таких как неразвивающаяся и внематочная беременность [2], пороки развития плода [3, 4], оценить темпы его развития, прогнозировать и профилактировать ряд больших акушерских синдромов, таких как задержка роста плода [5], преэклампсия [6, 7], преждевременные роды [8, 9], антенатальная гибель плода [10]. В связи с чем в условиях продолжающейся пандемии COVID-19 [11] беременные пациентки должны быть обеспечены безопасной с эпидемиологической и полноценной с клинической точки зрения медицинской помощью, включая пренатальную (дородовую) ультразвуковую диагностику.
Консенсус экспертов Международной федерации акушеров-гинекологов (FIGO) [12] рекомендует всем организациям здравоохранения стандартизировать скрининг, прием и ведение всех беременных женщин при пандемии COVID-19 в соответствии с местными, федеральными и международными правилами.
При этом важно помнить, что Международное общество ультразвуковой диагностики в акушерстве и гинекологии (ISUOG) в своем консенсусном заявлении [13] относит эхографическое исследование к ситуациям с высоким риском заражения COVID-19 из-за невозможности соблюдать безопасное (2 м) расстояние между пациенткой и врачом. В связи с чем становятся крайне значимыми разработка и соблюдение новых принципов и подходов к организации работы диагностических акушерских отделений, при которых основным приоритетом является предотвращение распространения COVID-19 [14].
Факторы, влияющие на организацию ультразвуковой диагностики в условиях COVID-19
Прежде всего, следует делать все возможное, чтобы свести визиты в медицинские учреждения к строго необходимому минимуму для снижения риска передачи инфекции и защиты как самих пациенток, так и персонала [13–15], обеспечения оказания беременным полного объема диагностических исследований настолько долго, насколько позволяет меняющаяся в условиях пандемии укомплектованность отделений специалистами [14]. Руководителям диагностических отделений важно быть готовыми к оперативной реорганизации работы при возникновении нехватки персонала, связанной с вынужденной самоизоляцией, заболеванием или переводом в другие отделения и клиники [13].
Основу деятельности диагностических отделений в настоящее время определяют 3 группы факторов [13–15].
- Состояние здоровья пациенток в зависимости от вероятности их заражения COVID-19.
- Проведение исследований в зависимости от их срочности.
- Внутренняя обстановка в диагностических отделениях в зависимости от количества присутствующих на рабочем месте сотрудников.
Перед планированием ультразвукового исследования консенсус ISUOG [13] рекомендует обязательное разделение всех пациенток на 3 группы в зависимости от вероятности их заражения COVID-19:
- асимптомные пациентки без потенциальных контактов с COVID-19;
- асимптомные пациентки с наличием эпидемиологических факторов риска по контакту с COVID-19;
- пациентки с вероятной/подтвержденной инфекцией COVID-19.
Первым шагом является разделение однозначно либо вероятно инфицированных пациенток (с клиническими симптомами острой респираторной вирусной инфекции (ОРВИ)) от тех, кто предположительно не инфицирован (без клинических симптомов ОРВИ), непременно принимая во внимание большое количество бессимптомных случаев COVID-19 [16].
К клиническим проявлениям острой респираторной инфекции, подозрительной на COVID-19, относятся: температура тела выше 37,5°C и один или более признаков: кашель, сухой или со скудной мокротой, одышка, ощущение заложенности в грудной клетке, боль в горле, насморк и другие катаральные симптомы, слабость, головная боль, аносмия, диарея [11].
Для оценки риска заражения у каждой пациентки важно учитывать не только клинические проявления, но и эпидемиологические факторы риска по контакту с COVID-19, которые включают [11]:
- возвращение из зарубежной поездки за 14 дней;
- наличие тесных контактов за последние 14 дней с лицом, находящимся под наблюдением по COVID-19;
- наличие тесных контактов за последние 14 дней с лицом, у которого лабораторно подтвержден диагноз COVID-19;
- работа с больными с подтвержденными и подозрительными случаями COVID-19.
Следуя рекомендациям консенсуса ISUOG [13], необходимо проводить как очную, так и заочную сортировку пациенток по вероятности заражения COVID-19:
- анкетирование пациенток на наличие у них клинических проявлений и эпидемиологических факторов риска при записи на ультразвуковое исследование и при телефонном подтверждении за сутки до назначенного приема [13].
Пациенткам с клиническими симптомами следует перенести плановые ультразвуковые исследования. Персонал клиники должен разъяснить, что в случае сохранения симптомов пациентке следует сообщить об этом в клинику по телефону, не осуществляя личный визит [15];
- анкетирование пациенток на наличие у них клинических проявлений и эпидемиологических факторов риска и измерение температуры до их вхождения в медицинское учреждение [13, 15, 17].
При выявлении у пациентки или сопровождающего ее лица клинических симптомов и/или эпидемиологических факторов риска запрещается их проход в отделение, необходима отмена планового исследования либо проведение его в изолированном помещении при использовании персоналом соответствующих средств индивидуальной защиты (СИЗ) и с обязательным предоставлением хирургической маски пациентам [14, 17].
Для эффективного планирования деятельности ультразвуковых диагностических отделений необходимо разделять ультразвуковые исследования, исходя из их срочности, выделяя [13, 18]:
- исследования, которые необходимо выполнить немедленно;
- исследования, которые можно отложить на несколько недель без вероятности потери клинически значимой информации;
- плановые исследования, которые можно отложить до окончания пандемии.
Консенсус ISUOG [13] рекомендует приложить все усилия для наблюдения беременных, согласно национальным рекомендациям и приказам [19, 20],
- строго соблюдая дополнительные мероприятия, связанные с пандемией COVID-19.
Использование средств индивидуальной защиты
- при проведении ультразвукового исследования в условиях пандемии COVID-19
В условиях пандемии жизненно необходимо строго следовать правилам, детально описанным в официальных заявлениях Комитета по безопасности ISUOG: «Безопасное выполнение акушерских и гинекологических ультразвуковых исследований и обработка оборудования в контексте COVID-19», переведенных на русский язык [21], и «Об использовании средств индивидуальной защиты и снижении опасности в отношении SARS-CoV-2 для специалистов, проводящих акушерское и гинекологическое УЗИ» [22]. Общие принципы выбора СИЗ персонала при проведении ультразвуковых исследований в зависимости от вероятности инфицирования пациентки с коронавирусом представлены в таблице 1.
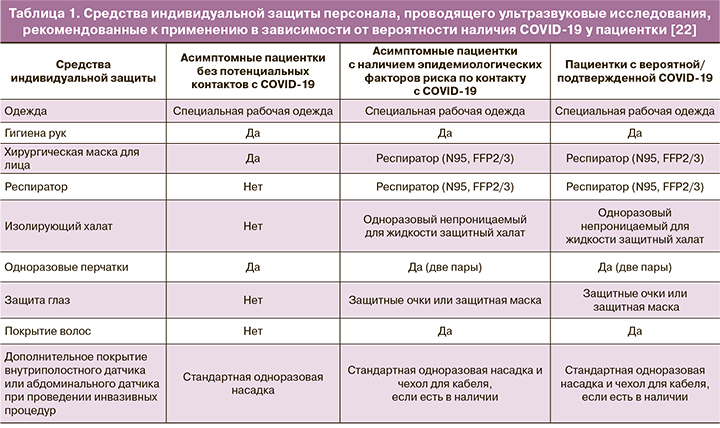
Рекомендации по организации диагностических отделений в условиях пандемии
Американским обществом медицины матери и плода (SMFM) [23] в руководстве по ультразвуковой практике в условиях пандемии COVID-19 дополнительно к применению персоналом СИЗ рекомендовано:
- минимизировать обстановку в ультразвуковых кабинетах, удалив все ненужные предметы (например, дополнительные мусорные ведра, стулья);
- уменьшить количество датчиков на ультразвуковом аппарате до 2 (один низкочастотный (1–6 МГц) и один высокочастотный (2–9 МГц)). Извлекать и хранить отдельно все другие датчики, когда они не используются, особенно хрупкие и которые могут быть повреждены дезинфицирующими растворами, такие как трехмерные (3D) датчики.
Для уменьшения риска заражения COVID-19 важно: 1) соблюдать расписание приема с сохранением необходимого времени на каждого пациента; 2) увеличить интервалы между пациентами, чтобы избежать скопления ожидающих пациентов; 3) обеспечить расстояние между креслами для ожидания не менее 2 м друг от друга [11].
В условиях пандемии проводить исследование должен опытный врач, присутствие обучающихся специалистов запрещено [13].
Рекомендовано не допускать нахождение в клиниках сопровождающих лиц, за исключением случаев их непосредственного участия в уходе за пациенткой [23].
Не допускать присутствия вместе с пациенткой детей и лиц старше 60 лет [13, 23].
Дополнительные рекомендации
При проведении исследования консенсус ISUOG [13] и SMFM [23] предлагают сохранять визуальную информацию не в виде отдельных снимков, а в виде видеопетель (клипов) с изображением отдельных анатомических областей плода, что позволяет сокращать время исследования. После этого в офлайн-режиме, без непосредственного контакта врача с пациентом, на основе видеопетель (клипов) проводится получение стандартных изображений и измерений на них.
Дополнительно для максимального сокращения времени личного общения врача с пациенткой и обеспечения максимальной безопасности может быть исключено индивидуальное консультирование специалистом по результатам ультразвукового исследования [23]. В таком случае результаты могут быть разъяснены по телефону или при телемедицинской консультации [23].
Ультразвуковое исследование в ранние сроки беременности
Ультразвуковое исследование является основополагающим звеном для принятия клинических решений на ранних сроках беременности. Тем не менее в условиях пандемии для снижения риска передачи COVID-19 между пациентами и медицинскими работниками необходимо максимальное сокращение визитов беременных в клиники. Ультразвуковые исследования должны проводиться только при высоком риске осложнений, главным образом – внематочной беременности, при которой посещение медицинского учреждения будет безопаснее, чем дистанционная консультация [2].
К показаниям для экстренного безотлагательного исследования в ранние сроки беременности относятся [2]:
- боли в нижних отделах живота, в особенности при наличии факторов риска внематочной беременности у пациенток, не прошедших еще ультразвуковое исследование;
- массивное кровотечение;
- системные симптомы кровопотери.
Экстренное исследование показано при клинических признаках септического выкидыша – инфекции (например, повышение температуры и выделения из половых путей с неприятным запахом) в сочетании с симптомами наличия в полости матки остатков плодного яйца (боль и/или кровотечение). При этом необходимо помнить, что температура может быть признаком COVID-19 [18].
При необходимости экстренного исследования пациентке с подозрением или подтверждением наличия COVID-19, оно должно проводиться в изолированном помещении с использованием персоналом соответствующих СИЗ. При наличии технических возможностей консенсус ISUOG рекомендует отдельный ультразвуковой аппарат и кабинет, предназначенные для пациентов с подозрением или подтверждением наличия COVID-19.
Крайне важно соблюдение правил дезинфекции оборудования, разработанных специально для периода пандемии [21].
Информация о приеме пациентки с подозрением на возможную инфекцию COVID-19 должна быть незамедлительно доведена до сведения всех соответствующих органов здравоохранения.
В условиях пандемии ISUOG [2] рекомендовано не проводить ультразвуковые исследования для контроля за развитием беременности у пациенток без клинических жалоб, в том числе при наличии отягощенного акушерско-гинекологического анамнеза и незначительных выделений из половых путей без выраженного болевого синдрома.
При отсутствии показаний для экстренного исследования первое ультразвуковое исследование, уточняющее срок беременности, должно проводиться в сроки скрининга I триместра (11–13 недель).
Планирование ультразвуковых исследований в акушерстве в условиях пандемии COVID-19
С учетом рекомендаций международных организаций [13, 23, 24] и положений российского законодательства [19, 20], для пациенток без подтвержденного диагноза COVID-19 может быть предложена следующая схема плановых ультразвуковых исследований (табл. 2).
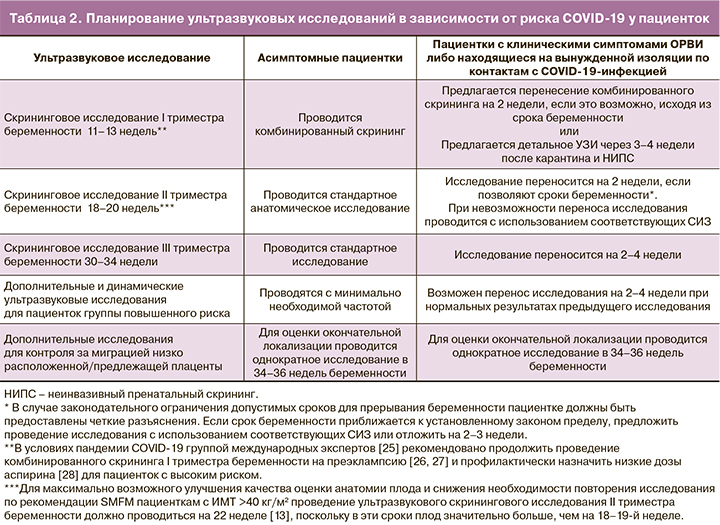
Планирование ультразвуковых исследований у пациенток с вероятной либо подтвержденной COVID-19
При планировании ультразвуковых исследований у пациенток с вероятной либо подтвержденной COVID-19 в обязательно порядке должно учитываться следующее [13, 29, 30].
Пациентки с подозрением на COVID-19 должны осматриваться в изоляции от других женщин.
Пациенток с подтвержденной COVID-19-инфекции следует осматривать в изолированном помещении с отрицательным давлением. При тяжелом состоянии пациентки – в отделении интенсивной терапии.
Персонал должен носить соответствующие СИЗ.
При необходимости исследование для оценки роста плода, объема амниотической жидкости и допплерометрия артерии пуповины могут быть выполнены у постели беременной.
Исследование должно проводиться опытным специалистом для сокращения продолжительности обследования.
Результаты опубликованных исследований не сообщали о каких-либо признаках врожденной инфекции при тяжелом остром респираторном синдроме коронавируса (SARS-CoV) у беременной, и в настоящее время отсутствуют данные о риске врожденных пороков развития при перенесении беременной COVID-19 в I или начале II триместра беременности. Тем не менее тщательное детальное анатомическое ультразвуковое исследование на 18–23-й неделе беременности показано беременным женщинам с подтвержденной COVID-19. В зависимости от национального законодательства о возможных сроках прерывания беременности это исследование может быть отложено на срок до 4 недель, чтобы уменьшить вероятность распространения инфекции.
У женщин с подтвержденной COVID-19 следует делать все возможное для переноса ультразвукового исследования на более поздний срок, если они не госпитализированы [13].
Если пациентка госпитализирована, необходим контроль за состоянием плода [31]. Электронный мониторинг сердечного ритма плода и/или ультразвуковое исследование следует использовать для оценки состояния плода в зависимости от гестационного возраста. Допплеровская оценка наличия сердечных тонов плода будет достаточной до достижения жизнеспособных сроков беременности, и более тщательный мониторинг рекомендован, когда плод достигает жизнеспособности [12].
Для данной группы пациенток может быть предложен следующий вариант планирования ультразвуковых исследований (табл. 3).

Динамическое наблюдение за ростом и функциональным состоянием плода в группе повышенного риска в условиях пандемии COVID-19
Пациентки с преэклампсией, сахарным диабетом, холестазом, сердечно-сосудистыми заболеваниями, коагулопатиями, прочими хроническими заболеваниями или отягощенным акушерским анамнезом, так же, как и в случаях аномальной инвазии плаценты, высокого риска хромосомной патологии, врожденных пороков развития и задержки роста плода, многоплодные беременности требуют дополнительного обследования и динамического наблюдения.
В условиях пандемии частота повторных исследований должна быть пересмотрена и сведена до необходимого минимума [13, 17]. Все несрочные визиты в медицинское учреждение должны быть сокращены.
Во время пандемии COVID-19, учитывая рекомендацию по социальному дистанцированию и соотношение пользы и риска, ISUOG [12] рекомендует проводить дополнительные ультразвуковые исследования в 28 и 36 недель беременности для следующих групп пациенток.
Пациентки с гестационным диабетом при удовлетворительном контроле уровня гликемии.
Пациентки с хроническими заболеваниями (например, бронхиальная астма и эпилепсия), которые не получают постоянного медикаментозного лечения.
Пациентки с высоким индексом массы тела.
С учетом рекомендаций ISUOG [13] и приказа Минздрава России [19] о сроках проведения акушерских ультразвуковых исследований, в организациях, где стандартно производится определение пульсационного индекса в маточных артериях в сроки 20–24 недели, возможно разделение пациенток для дополнительного контроля за ростом плода в III триместре беременности.
При нормальных значениях среднего пульсационного индекса в маточных артериях в 20–24 недели следующее ультразвуковое исследование проводится в 32–34 недели беременности.
При повышении среднего значения пульсационного индекса в маточных артериях более 95 процентиля рекомендовано проведение динамического контроля за ростом плода с 28 недель беременности.
SMFM рекомендует [23] в условиях пандемии и при отсутствии показаний для экстренных исследований:
- увеличить интервалы между динамическими наблюдениями до 4–8 недель;
- при задержке роста плода с предполагаемой его массой более 3 процентиля и нормальных показателях кровотока в артериях пуповины повторное наблюдение провести через 4 недели;
- при ранней задержке роста плода с предполагаемой массой или окружностью живота менее 3 процентиля запланировать повторное исследование через 3 недели [23].
Динамические ультразвуковые исследования
- у пациенток группы высокого риска в условиях дефицита врачебных кадров диагностических отделений
Королевский колледж акушеров-гинекологов Великобритании [15] утвердил приоритетность исследований, исходя из показаний и необходимости обеспечения безопасности персонала клиник.
Анатомическое ультразвуковое исследование плода в 18–23 недели беременности.
Ультразвуковое исследование ± комбинированный скрининг в 11–14 недель.
Ультразвуковые исследования для оценки роста плода.
Беременным группы высокого риска необходим ультразвуковой контроль за состоянием плода и динамикой фетометрических параметров [15, 32]. Частота наблюдений определяется клинической ситуацией и доступностью ультразвуковых исследований, т.е. количеством специалистов, присутствующих на рабочем месте, которое может значительно сокращаться в условиях пандемии. Королевский колледж акушеров-гинекологов (RCOG, Великобритания) [15] предлагает руководителям клинических подразделений в начале каждой недели проводить предварительное планирование и ежедневное распределение приемов между специалистами.
RCOG [15, 32] предложил схему планирования проведения исследований для оценки состояния плода в зависимости от клинической ситуации и количества персонала в отделении, предлагая каждой организации модифицировать таковую с учетом складывающейся ситуации (табл. 4).
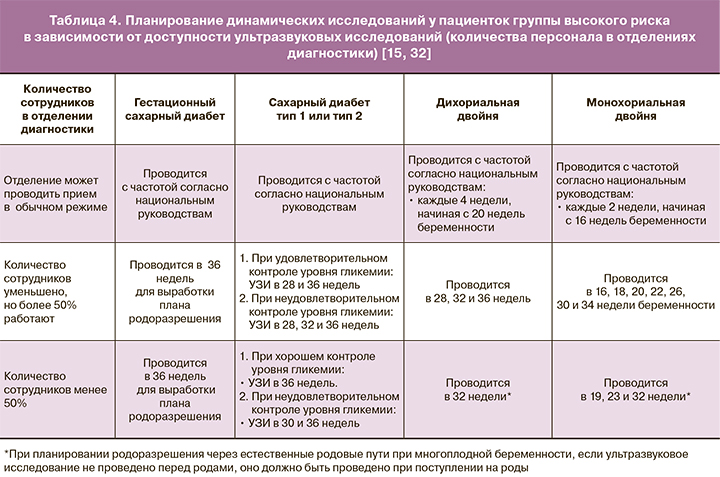
Показаниями для экстренного исследования либо медицинского вмешательства, имеющих первоочередное значение и проводимых безотлагательно, независимо от потенциального наличия COVID-19 у пациентки, являются:
- фето-фетальный трансфузионный синдром, требующий незамедлительного оперативного лечения;
- тяжелые анемии у плода с необходимостью внутриутробной коррекции;
- водянка плода;
- тяжелая задержка роста у потенциально жизнеспособного плода (при предполагаемой массе более 500 г).
Направление в региональный медицинский центр при невозможности оказания медицинской помощи по месту жительства пациентки осуществляется по предварительному согласованию [17].
Планирование проведения пренатальной эхокардиографии (УЗИ сердца плода) в условиях пандемии COVID-19
С учетом того, что пренатальная эхокардиография – длительное исследование, планирование его проведения должно соизмеряться с приоритетностью пациентов с острой необходимостью в целях снижения риска передачи вирусной инфекции [13].
Как и в случае акушерского ультразвукового исследования, трехуровневый подход может использоваться для определения приоритетности исследования [13, 17].
Показаниями для планового эхокардиографического исследования плода являются семейный анамнез, вспомогательные репродуктивные технологии, многоплодие и использование тератогенных препаратов. Плановые исследования возможно отложить на срок до 4 недель у пациенток с клиническими симптомами ОРВИ, пациенток, находящихся на вынужденной изоляции по контактам с COVID-19 или имеющих подтвержденную инфекцию COVID-19 [13].
Необходим рассмотреть возможность отложить назначение на 2–4 недели срочных эхокардиографических исследований при увеличении толщины воротникового пространства более 3,5 мм, сахарном диабете или эпилепсии у матери. При проведении необходимо использование соответствующих СИЗ, если у пациентки имеются клинические симптомы ОРВИ, факторы риска по контактам с COVID-19 или подтвержденная инфекция COVID-19 [13].
В условиях пандемии плановые и срочные исследования рекомендовано выполнять по месту основного наблюдения пациенток без направления в региональные центры [17] или отменить при неизмененной ультразвуковой картине, полученной при общем ультразвуковом исследовании плода [23].
Экстренные эхокардиографические исследования проводятся безотлагательно при наличии экстракардиальных пороков развития плода или подозреваемого порока развития сердца, подтверждение которых значительно влияет на тактику ведения беременности [13, 17]. При проведении необходимо использование соответствующих СИЗ, если у пациентки имеются клинические симптомы ОРВИ, факторы риска по контактам с COVID-19 или подтвержденная COVID-19.
При необходимости проведения эхокардиографии плода и акушерского ультразвукового исследования следует организовать их в один визит пациентки в клинику [17].
В условиях пандемии следует максимально возможно сократить число повторных динамических наблюдений [17].
Ультразвуковая цервикометрия (оценка длины шейки матки) в условиях пандемии COVID-19
Для наблюдения женщин с риском преждевременных родов в условиях пандемии COVID-19 может быть рекомендовано следующее.
- Если пациентка не имеет симптомов инфекции и потенциальных контактов с COVID-19, контроль длины шейки матки начинается с 16 недель беременности, если это необходимо. Если длина шейки матки стабильна в 18 и 20 недель, дальнейший плановый контроль цервикометрии не проводится [13].
- Если пациентка имеет клинические симптомы ОРВИ или потенциальные контакты с COVID-19, рекомендуется назначение препаратов прогестерона, если он не был назначен раннее, и перенос визита для цервикометрии до завершения периода самоизоляции/карантина [13].
У пациенток низкого риска по преждевременным родам рекомендуется [23] выполнять трансабдоминальную оценку длины шейки матки при проведении скрининга II триместра, с уточнением ее длины трансвагинальным доступом только у пациенток с первичным измерением меньше 35 мм.
Планирование проведения диагностических инвазивных процедур в условиях пандемии COVID-19
Согласно временным методическим рекомендациям Министерства здравоохранения РФ «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)» [11], при средней степени тяжести и тяжелом течении заболевания у беременной до 12-й недели гестации в связи с высоким риском перинатальных осложнений, связанных как с воздействием вирусной инфекции, так и эмбриотоксичным действием лекарственных препаратов, возможно прерывание беременности после излечения инфекционного процесса.
При этом в настоящий момент отсутствуют опубликованные данные о перинатальных осложнениях при COVID-19 в I и начале II триместра беременности, когда чаще всего проводятся инвазивные процедуры [12]. Учитывая неустановленный однозначно [12, 13], но вероятный риск [33] передачи возбудителя COVID-19 от матери к плоду и имеющиеся данные о возможной вертикальной передаче вируса иммунодефицита человека, гепатита B, гепатита C, цитомегаловируса и вируса простого герпеса при инвазивных манипуляциях, у пациенток с подозрением или вероятностью COVID-19-инфекции рекомендуется перенос инвазивной диагностики на 14 дней [12, 13] с предпочтительным проведением амниоцентеза, нежели аспирации ворсин хориона [13].
При необходимости проведения амниоцентеза для выявления внутриутробной инфекции и воспаления необходимо обсудить с пациенткой предполагаемую пользу и возможные риски, получив ее информированное согласие [12].
Проведение перинатального консилиума при врожденных пороках развития плода в условиях пандемии COVID-19
Случаи врожденной патологии плода, при которых имеются показания для прерывания беременности, должны обсуждаться на еженедельно организуемом консилиуме с участием профильных специалистов, например, неонатологов, кардиологов, генетиков. В условиях пандемии возможно проведение консилиума в режиме телеконференции [23].
При условии нахождения на самоизоляции специалиста, чье участие необходимо для консилиума, возможно получение его консультации по телефону или видеовызову [17].
Если же состояние его здоровья не позволяет произвести медицинскую консультацию, возможна его замена на максимально компетентного в данной области специалиста из присутствующих на рабочем месте [17].
При пролонгировании беременности и отсутствии экстренных показаний в условиях пандемии необходимо увеличить интервалы между динамическими исследованиями: например, после установления и подтверждения диагноза порока развития плода планировать следующее исследование через 2 месяца [23].
Заключение
Приведенные международные рекомендации служат основой организации работы специалистов ультразвуковой диагностики в акушерстве в условиях мирового распространения новой коронавирусной инфекции (COVID-19). Строгое соблюдение правил планирования и безопасного выполнения акушерских ультразвуковых исследований, тщательная дезинфекция и обработка оборудования, корректное использование СИЗ будут обеспечивать снижение риска заражения персонала и пациенток, создавать условия полноценной работы диагностических отделений, спасая жизни еще не рожденных детей и их матерей.



