Невынашивание беременности – одна из актуальных проблем в акушерстве и гинекологии. Частота этой патологии в мире колеблется от 5 до 42,7% [1, 2].
За последние 40 лет в мире не прослеживается тенденции к снижению числа преждевременных родов, а частота невынашивания беременности возрастает, что приводит к нарушению репродуктивной функции женщины, оказывает отрицательное влияние на рождаемость, обуславливая значительное повышение уровня перинатальной заболеваемости и смертности новорожденных в раннем неонатальном периоде [3]. Как минимум каждый десятый ребенок (11,1%) рождается раньше положенного срока [4].
Одной из основных причин невынашивания беременности является истмико-цервикальная недостаточность (ИЦН). На ее долю приходится от 14,3 до 65% поздних абортов и преждевременных родов [5]. Наблюдающийся в настоящее время рост эндокринной патологии, многоплодия, дисплазий соединительной ткани и беременностей после ЭКО неизбежно приведет к увеличению частоты функциональной несостоятельности шейки матки [6, 7].
Другой причиной преждевременных родов и перинатальной потери детей является аномальное расположение плаценты: предлежание и низкое прикрепление. При консервативном лечении угрозы прерывания беременности, обусловленной предлежанием плаценты, медикаментозными средствами и гормонами частота преждевременных родов колеблется от 30,8 до 62,1% [8, 9].
 В настоящее время как за рубежом, так и в нашей стране предложены многочисленные методы хирургического и нехирургического серкляжа, основная цель которого – предотвратить раскрытие шейки матки и пролонгировать беременность. На протяжении нескольких десятков лет авторами предлагались многочисленные методы и модификации хирургического лечения ИЦН. Это объясняется тем, что ни один из существующих методов лечения не имеет 100% эффективность [2, 4, 10].
В настоящее время как за рубежом, так и в нашей стране предложены многочисленные методы хирургического и нехирургического серкляжа, основная цель которого – предотвратить раскрытие шейки матки и пролонгировать беременность. На протяжении нескольких десятков лет авторами предлагались многочисленные методы и модификации хирургического лечения ИЦН. Это объясняется тем, что ни один из существующих методов лечения не имеет 100% эффективность [2, 4, 10].
Осложнения хирургического метода лечения ИЦН: разрыв шейки матки, травма плодного пузыря, инфицирование плодного яйца, инвазия патогенной флоры и распространение инфекции по волокнам нитей с развитием местного воспаления, сепсис, эндотоксический шок, излитие околоплодных вод, несостоятельность шва, образование шеечных или шеечно-влагалищных свищей, стимуляция родовой активности вследствие неизбежного выброса простагландинов при манипуляции, стеноз шейки матки, осложнения анестезии. Нельзя исключить в дальнейшем патологию шейки матки в родах (дистоция, разрывы, ригидность), образование пролежней, поперечные и круговые отрывы шейки матки. Травматизм в родах при этом достигает 46,16% случаев [2, 3].
Нехирургическая коррекция ИЦН с применением поддерживающих акушерских пессариев различных конструкций используется в ряде стран более 30 лет, в России — более 18 лет. Преимущества данного метода – его атравматичность, достаточно высокая эффективность (85%), безопасность, отсутствие воздействия на плод, возможность применять как амбулаторно, так и в условиях стационара при любом сроке беременности [2, 8]. При одноплодной беременности с укороченной шейкой матки пессарий способствует пролонгированию беременности за счет механического воздействия на маточно-шеечный угол [11]. При этом он снимает прямое давление на внутренний зев шейки матки [12].
Доступные рандомизированные и нерандомизированные исследования указывают на эффективность цервикального пессария (уровень IIb) в предотвращении преждевременных родов [13, 14].
Интерес представляет сравнительная оценка эффективности применения различных методов профилактики невынашивания и преждевременных родов у беременных группы высокого риска.
Цель исследования – сравнить эффективность применения акушерского пессария доктора Арабин и циркулярного шва на шейку матки у беременных группы высокого риска по развитию преждевременных родов.
Материал и методы исследования
Исследование проведено на базе перинатального центра БУЗОО Областная клиническая больница. Омский перинатальный центр — крупное учреждение здравоохранения с ежегодным количеством родов более 3500. Доля преждевременных родов за 2013–2015 гг. составила 8,0–8,7%.
Под наблюдением находилось 153 беременных группы высокого риска по развитию преждевременных родов. В основную группу (I) были включены беременные с пессарием доктора Арабин (n=82). Группу сравнения (II) составили пациентки (n=71) с циркулярным швом на шейке матки.
Критериями включения в исследование являлись: беременность после экстракорпорального оплодотворения, многоплодная беременность, отягощенный акушерский и гинекологический анамнез (самопроизвольные аборты, неразвивающаяся беременность, бесплодие, преждевременные роды в анамнезе), миома матки (интрамуральная или субсерозная миома средних и больших размеров), диагностированная ИЦН в разные сроки беременности (длина цервикального канала <25 мм, длину шейки матки измеряли при помощи CerviLenz или ультразвукового исследования), аномальное расположение плаценты – предлежание и низкое расположение плаценты (расстояние от края плаценты до внутреннего зева менее 7 см).
Критерии исключения из исследования: преждевременное излитие вод, начало преждевременных родов, плод с аномалиями развития или ультразвуковыми маркерами хромосомных аномалий, кровянистые выделения из половых путей, наличие наследственных тромбофилий у беременной. Оценивались анамнестические данные, течение беременности и родов, клинические и лабораторные показатели, данные ультразвукового исследования и допплерометрии.
В исследовании использовались перфорированные силиконовые пессарии доктора Арабин, предназначенные для предотвращения преждевременных родов у женщин группы высокого риска. Пессарий устанавливался в наиболее оптимальные сроки (11–22-я недели беременности). Размер пессария в каждом конкретном случае определялся врачом после детального исследования с учетом анатомических особенностей шейки матки, согласно инструкции по применению. Циркулярный шов на шейку матки накладывали в стационарных условиях во время госпитализации беременной на фоне проводимой сохраняющей терапии. Всем беременным проводилась предварительная санация при наличии изменений в биоценозе влагалища. Профилактически у женщин с нормоцинозом назначались вагинальные таблетки, содержащие аскорбиновую кислоту 250 мг 1 раз в неделю. Микроскопическое исследование отделяемого влагалища выполнялось в динамике, с интервалом 2–3 недели.
Обязательным условием было наличие информированного согласия пациентки на проводимое исследование. Исследование одобрено этическим комитетом ГБОУ ВПО Омского государственного медицинского университета Минздрава России от 3 декабря 2014, выписка из протокола № 12. Статистическая обработка данных проводилась с применением интегральной системы для комплексного статистического анализа и обработки данных Statistica 6.0, Statistica 10.0 и Microsoft Excel. Критический уровень значимости при проверке статистических гипотез принимался равным 0,05. Сравнение относительных величин проводили с помощью точного критерия Фишера двустороннего или критерия χ2 с поправкой Йетса.
Результаты исследования
Нами проведен анализ течения беременности и исходов родов в исследуемых группах. Изучение анамнеза пациенток позволило выявить, что большинство женщин находилось в среднем репродуктивном возрасте. Группы были сопоставимы по возрасту (31,6±5,6 года и 30,3±4,78 года соответственно). Анализ паритета беременностей показал, что в группе высокого риска по развитию преждевременных родов преобладали повторнородящие – 53,6%; первобеременные составили 15,0%, повторно беременные первородящие – 31,4%. Работающих женщин было 67,9%, высшее образование имели 39,2% обследуемых. У большинства пациенток имел место отягощенный акушерско-гинекологический анамнез – 87,6%; при этом, бесплодие в анамнезе отмечено в 31,4% случаев; миома матки больших и средних размеров выявлена у 26,8% беременных; самопроизвольные аборты отмечались у 24,8% женщин; воспалительными заболеваниями женских половых органов страдало 20,3% обследуемых.
Группы были сопоставимы по структуре экстрагенитальной патологии. Ведущее место занимали болезни мочевыделительной системы – 25,5%, среди которых преобладал хронический цистит и хронический пиелонефрит; цитомегаловирусная инфекция и герпес в латентной стадии имели место в 24,2%, хроническая железодефицитная анемия – в 23,5%, болезни сердечно-сосудистой системы – в 13,7%. Частота заболеваний пищеварительной системы составила 11,7%, патологии щитовидной железы – 10,5%.
В основной группе акушерский пессарий доктора Арабин устанавливался: в 11–14 недель – в 18,3%; в 15–18 недель – в 50,0%; в 19–22 недель – в 31,7% случаев. В группе сравнения циркулярный шов на шейку матки был наложен в сроках: 11–14 недель – в 67,6% (χ2=14,821; p=0,001); 15–18 недель – в 25,3% (χ2=0,416; p=0,542); 19–22 недель – в 7,1% наблюдений (χ2=8,537; p=0,003).
Всем беременным проводилась сохраняющая терапия, в том числе с использованием препаратов прогестерона (дидрогестерон по 20 мг в сутки до 20 недель беременности (35%) или микронизированного прогестерона вагинально 200–400 мг в сутки до 34 недель беременности (65%).
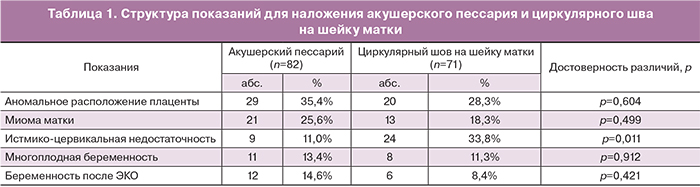
В табл. 1 представлены показания для наложения акушерского пессария доктора Арабин и циркулярного шва на шейку матки.
Обязательным условием перед наложением пессария доктора Арабин и циркулярного шва на шейку матки явилось отсутствие нарушений биоценоза влагалищного биотопа. У каждой третьей беременной проведена санация влагалища до наложения акушерского пессария в связи с изменениями биотопа, ассоциированными с бактериальным вагинозом и/или генитальным кандидозом. С профилактической целью всем беременным было рекомендовано введение вагинальных таблеток, содержащих аскорбиновую кислоту 250 мг 1 раз в неделю на протяжении всего времени использования пессария.
При оценке изменений биоценоза влагалищного биотопа в основной группе неспецифический вагинит развился в 18,3% случаев, в группе сравнения – в 45,0% (χ2=5,926; p=0,015). Выявлены статистически значимые различия в развитии вагинита в послеродовом периоде в группах исследования: 9,7% – в I группе, 26,8% – во II группе (χ2=4,357; p=0,037).
Интерес представляет ведение беременных с аномально расположенной плацентой. По нашим данным, у 35,4% I группы и 28,3% II группы беременных имело место аномальное расположение плаценты. Центральное предлежание плаценты выявлено только в основной группе и составило 6,1%. С одинаковой частотой выявлялось краевое предлежание плаценты – 8–9% в обеих группах. Частота встречаемости низкой плацентации распределена следующим образом: 19,5% – в I группе и 18,3% – во II группе (р=0,876).
В обеих группах в сроке до 26–27 недель была отмечена миграция плаценты: на фоне применения акушерского пессария – в 62,1% случаев, при наложении шва на шейку матки – в 52,1% (рис. 1).
С одинаковой частотой беременность закончилась самопроизвольными выкидышами в исследуемых группах: в 2,4% случаев (n=2) в сроках 14 и 18 недель – в группе пациенток с пессарием доктора Арабин и 2,8% (n=2) – в группе с циркулярным швом шейки матки (р=0,887). Преждевременные роды регистрированы в 10,9% (I группа) и 16,9% (II группа) в сроке 24–35 недель (р=0,912). В основной группе в 9 случаях преждевременных родов причиной была многоплодная беременность после ЭКО (в 2 случаях – тройня в сроках 24 и 32 недели, в 7 – двойня), в группе сравнения многоплодная беременность отмечена в 2 случаях.
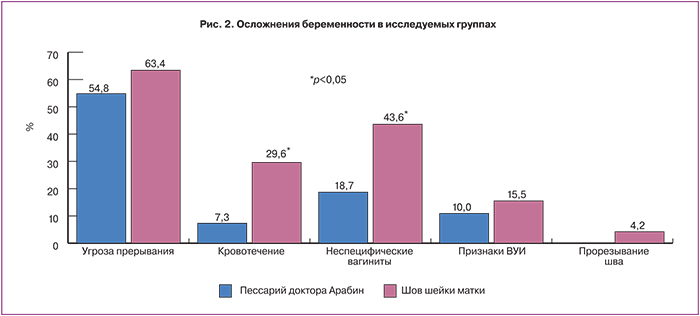
Проведен анализ исходов беременностей и родов у женщин в группе высокого риска по развитию преждевременных родов. В исследуемых группах течение беременности осложнилось: угрозой прерывания беременности (I группа – 54,8%, II группа – 63,4%, χ2=0,240; p=0,624), плацентарной недостаточностью (42,6 и 53,5% соответственно, χ2=0,426; p=0,514), кровотечением во время беременности (I группа – 7,3%, II группа – 29,6%, χ2=7,626; p=0,005), внутриутробным инфицированием плода (I группа – 10,9%, II группа – 15,5%, χ2=0,236, p=0,627); прорезывание шва отмечено у 4,2% пациенток II группы (рис. 2).
Беременность закончилась срочными родами у 86,7% I группы и 80,3% II группы (р=0,753). Патологические роды наблюдались в 13,4% случаев у женщин с акушерским пессарием доктора Арабин (стремительные роды составили 3,6%, быстрые – 8,5%, затяжные роды – 1,3%), в 32,4% – в группе с циркулярным швом шейки матки (χ2=4,207; p=0,040), частота стремительных и быстрых родов – 21,9 и 7,0% соответственно (р=0,026), в 2,9% случаев имели место затяжные роды. Средняя продолжительность первого периода родов в I группе составила 7 ч 40 мин (±4 ч 20 мин), второго периода – 20 мин (±7,9 мин), минимальная продолжительность родов – 3 ч 40 мин, максимальная – 12 ч 25 мин. Средняя продолжительность первого периода родов во II группе составила 6 ч 10 мин (±3 ч 20 мин), второго периода – 20 мин (±5,9 мин), минимальная продолжительность родов – 2 ч 30 мин, максимальная – 36 ч 25 мин.
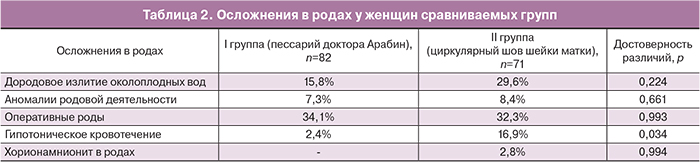
В табл. 2 представлены осложнения в родах в исследуемых группах женщин.
Показаниями для оперативных родов явились: многоплодная беременность после ЭКО, прогрессирующая гипоксия плода в родах, миома матки с наличием узла больших размеров, предлежание плаценты, аномалии родовой деятельности в родах. Нами отмечены статически значимые различия показателя кровотечений в родах в исследуемых группах: в группе с акушерским пессарием доктора Арабин – 2,4%, в группе с циркулярным швом шейки матки – 16,9% (χ2=6,434; p=0,011).
Средний вес доношенного плода в основной группе составил 3190,0 г, в группе сравнения – 3126,0 г. Средний вес недоношенных новорожденных – 1532,0 г в I группе, 1473,0 г – во II группе. Живыми в I группе исследования родились 92 новорожденных, в одном случае (1,1%) отмечена интранатальная гибель новорожденного с экстремально низкой массой тела (530 г) из многоплодной беременности; во II группе процент ранней неонатальной смертности был выше и составил 4,2% (3 случая новорожденных с экстремально низкой массой тела при рождении).
Обсуждение результатов
Среди беременных группы высокого риска по развитию преждевременных родов преобладали повторнородящие женщины с отягощенным акушерско-гинекологическим анамнезом. В структуре экстрагенитальной патологии ведущее место занимали болезни мочевыделительной системы (25,5%). По нашим данным, оптимальный срок для наложения акушерского пессария доктора Арабин – 15–18 недель, для наложения циркулярного шва – 11–14 недель.
Определенный интерес представляет оценка изменений биоценоза влагалищного биотопа при наложении акушерского пессария доктора Арабин и циркулярного шва на шейку матки. На фоне применения акушерского пессария доктора Арабин в сравнении с циркулярным швом шейки матки в 2,5 раза реже выявлялись изменения влагалищного биоценоза во время беременности (р=0,015) и почти в 3 раза – в послеродовом периоде (р=0,037), что обусловило в последующем значимое увеличение частоты гипотонических кровотечений (16,9%, р=0,034) и развития хорионамнионита в родах (2,8%) в группе сравнения. У большинства беременных I группы (68%) отмечено увеличение количества влагалищного отделяемого, не связанное с инфицированностью, обусловленное увеличением секреторной активности влагалища на фоне присутствия инородного тела. Полученные результаты не противоречат данным других авторов [15].
По мнению других авторов, ранние и поздние осложнения после операции наложения швов на шейку матки представлены в основном инфекциями мочевыводящих путей (20,1%), тяжелыми кровотечениями (4%), выделениями из влагалища (12,4%) из-за аэробно-анаэробной инфекции и выкидышами (6,5%) [16]. В нашем исследовании в 4,3% случаях отмечено прорезывание шва шейки матки. Кроме того, в группе сравнения достоверно чаще регистрировались кровотечения во время беременности (p=0,005), развитие гнойно-септической инфекции в родах и послеродовом периоде (8,4%). К недостаткам шва можно отнести необходимость анестезии, что влечет за собой дополнительные риски и противопоказания.
Снятие циркулярного шва проводили в 36–37 недель, тогда как акушерский пессарий доктора Арабин извлекался непосредственно с началом родовой деятельности или перед оперативным родоразрешением, что позволяет проводить плановое родоразрешение, положительно влияющее на показатели заболеваемости новорожденных и родильниц.
Частота патологических родов у беременных с циркулярным швом шейки матки в 2,5 раза превысила таковую в группе с акушерским пессарием доктора Арабин.
Заключение
Таким образом, использование акушерского пессария доктора Арабин во время беременности в сравнении с циркулярным швом шейки матки является не инвазивным вмешательством, уменьшает вероятность инфекционных осложнений во время беременности, предупреждая развитие внутриутробного заражения плода, риск развития преждевременных родов.
На фоне применения акушерского пессария доктора Арабин в сравнении с циркулярным швом шейки матки в 2,5 раза реже отмечены изменения влагалищного биоценоза и развитие вагинита во время беременности (р=0,015), в 3 раза реже – развитие послеродовых гнойно-септических осложнений (р=0,037). Кроме того, использование акушерского пессария доктора Арабин в 7 раз уменьшает вероятность развития кровотечения во время беременности и в послеродовом периоде (р=0,034).



