Новообразования малого таза больших размеров довольно часто встречаются в практике гинеколога. Однако крайне редко встречаются гастроинтестинальные опухоли гигантских размеров. Среди всех гастроинтестинальных опухолей стромальные опухоли встречаются лишь в 1–3% случаев [1]. Особый тип стромальных опухолей желудочно-кишечного тракта, которые характеризуются своеобразным клиническим течением, веретеноклеточным и/или эпителиоидноклеточным строением, иммунным и молекулярно-биологическим статусом получил название гастроинтестинальных стромальных опухолей (gastrointestinal stromal tumors, GIST). Такие опухоли составляют всего около 1% новообразований желудочно-кишечного тракта. Ошибки при диагностике GIST составляют около 6%. Эта опухоль ошибочно может диагностироваться как светлоклеточная саркома, лейомиосаркома, лейомиома, фиброматоз, меланома, крупноклеточная лимфома, рак низкой степени дифференцировки, нейроэндокринная опухоль, шваннома, гломусная опухоль [2].
Случаи локализации GIST вне желудочно-кишечного тракта называют экстрагастроинтестинальными стромальными опухолями (EGIST). В литературе описаны единичные EGIST-опухоли мочевого пузыря, матки, предстательной железы, забрюшинного пространства, брыжейки кишки, сальника, печени, желчного пузыря, поджелудочной железы, заднего средостения [3–5].
Среди гистологических форм преобладает веретеноклеточный вариант – 70,1% случаев, на эпителиоидноклеточный вариант приходится 8,9%, на смешанный – 21% [6]. Для подтверждения диагноза GIST-опухоли в соответствии с современными стандартами выполняется иммуногистохимическое исследование. Необходимо выявление онкобелка KIT (CD117), который экспрессируется в 90–95% случаев GIST. Экспрессия CD117 может быть очаговой и (или) диффузной. В большинстве случаев определяется четкое окрашивание клеточной мембраны и (или) цитоплазмы. Окрашенные структуры в клетке могут иметь точечно-глыбчатую структуру. Другими иммуногистохимическими маркерами являются: DOG1 (которая присутствует в 87% GIST и выявляется в KIT отрицательных случаях), CD34 (60–70%), а также актин гладкомышечных клеток (30–40%). В некоторых же GIST отмечаются также положительные результаты иммунологических анализов на белок S-100 (5%), десмин (1–2%) и кератин (1–2%) [7].
GIST обычно имеют небольшие размеры и доброкачественное течение, особенно при низком митотическом индексе. С увеличением объема опухоли возрастает ее агрессивность с вероятностью метастазирования в большой сальник, брюшину или печень [8]. Критериями злокачественности GIST являются: размер опухоли более 5 см; высокая клеточность и атипия ядер; наличие более 5 митозов в 50 полях зрения при увеличении ×400; индекс пролиферации по экспрессии Ki-67 более 10%; инвазия в сосуды или наличие очагов некроза. Подобно саркомам, GIST чаще метастазирует гематогенным путем, причем до 90% метастазов обнаруживается в печени. Также возможны имплантационные метастазы в брюшину и в большой сальник; при этом лимфатические узлы поражаются редко [6, 9, 10].
Хирургическому лечению подлежат опухоли диаметром 2 см и более; при образованиях менее 2 см рекомендуется динамическое наблюдение. При хирургическом лечении допускается использование органосберегающих операций. Лимфаденэктомия не показана. В послеоперационном периоде используется таргетная терапия ингибиторами тирозинкиназ: иматинибом, сунитинибом, нилотинибом и другими. До появления иматиниба 5-летняя выживаемость после резекции опухоли была менее 50% [11–13]. GIST, являясь редкой формой неэпителиальных опухолей желудочно-кишечного тракта, приводят к осложнениям, требующим неотложного хирургического вмешательства.
Клиническое наблюдение
Пациентка И., 62 лет, поступила в онкологическое отделение №7 (онкогинекологии) Клиники акушерства и гинекологии ФГБОУ ВПО ПСПбГМУ имени академика И.П. Павлова МЗ РФ (руководитель клиники – д.м.н., профессор Беженарь В.Ф.) 14.02.2020 по направлению врача женской консультации с диагнозом: Новообразование правого яичника (С56). Из анамнеза стало известно, что до настоящего заболевания к гинекологу не обращалась в течение последних 2 лет. Постменопауза с 50 лет. Менархе в 16 лет, менструации по 5 дней через 30–90 дней, нерегулярные, обильные, безболезненные. Родов – 4 (1976, 1987, 1988, 1991 гг.), аборт – 1. Из гинекологических заболеваний в анамнезе миома матки небольших размеров. Хронические заболевания: гипертоническая болезнь, варикозная болезнь вен нижних конечностей. Туберкулез, гепатит, венерические заболевания, гемотрансфузии отрицает. Аллергологический анамнез не отягощен. Перенесенные операции отрицает. Постоянно принимает лекарственные препараты: персен, конкор.
Считает себя больной с 04.02.2020, когда впервые отметила боли в нижних отделах живота. Обследована на догоспитальном этапе и в стационаре: клинический и биохимический анализы крови, общий анализ мочи – в пределах референсных значений. Ультразвуковое исследование малого таза: эхо признаки серозометры, полипа эндометрия, миомы матки, образования правого яичника (270×104×310 мм). Свободной жидкости в малом тазу около 300 мл. НЕ-4 – 119,5 пмоль/л, СА-125 – 450,8 ед/мл, ROMA – 79,54% (высокий риск). ЭКГ: синусовая тахикардия, частота сердечных сокращений 90 в минуту, горизонтальное положение электрической оси сердца. Рентгенография органов грудной полости: без патологических изменений.
07.02.2020 произведено раздельное выскабливание матки (гистологическое заключение: обрывки плоского эпителия без подлежащей стромы, цилиндрический эпителий эндоцервикса, обрывки фиброзной ткани).
Магнитно-резонансная томография (МРТ) органов малого таза: МР-картина внеорганного объемного образования в полости малого таза и брюшной полости. МР-признаки лейомиомы матки, серозометры, кисты бартолиновой железы (рис. 1).
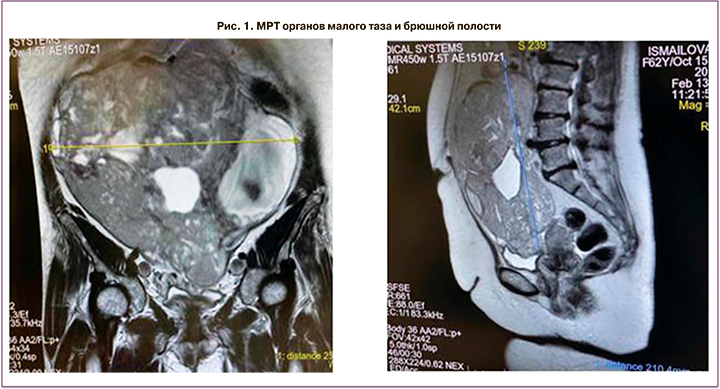
Мультиспиральная компьютерная томография (МСКТ) брюшной полости: КТ-признаки образования, наиболее вероятно, исходящего из малого таза (нельзя исключить внеорганный характер образования), вероятно, из яичника с признаками инвазии верхней брыжеечной вены, прилежащего к передней брюшной стенке, куполу слепой кишки, селезеночному углу ободочной кишки, петлям подвздошной кишки, правому мочеточнику. КТ-признаки канцероматоза брюшины, увеличения лимфатических узлов над- и поддиафрагмальных групп. КТ-признаки тромбоэмболии легочной артерии с поражением артерии базальной пирамиды, А1, А3, А9, и А10 справа. КТ-признаки кист обеих почек (Bosniak 1), КТ-признаки нодулярной гиперплазии левого надпочечника. Дивертикулез нисходящей ободочной и сигмовидной кишки.
Фиброгастродуоденоскопия: признаки грыжи пищеводного отверстия диафрагмы, эритематозная (пятнистая) гастропатия. Фиброколоноскопия: дивертикулез сигмовидной кишки.
При гинекологическом осмотре в зеркалах патологии не выявлено. При бимануальном исследовании шейка матки отклонена к крестцу, плотная. Тело матки смещено влево, обычных размеров, плотное, подвижное, безболезненное при пальпации. Левые придатки не определяются. Из области правых придатков исходит образование размерами 30×20×25 см, ограниченное в подвижности, умеренно болезненное при пальпации. Своды свободные.
На основании данных обследования был установлен предварительный диагноз: Подозрение на рак правого яичника. Миома матки. Грыжа пищеводного отверстия диафрагмы. Эритематозная гастропатия. Дивертикулез толстой кишки. Кисты обеих почек. Гиперплазия левого надпочечника. Тромбоэмболия легочной артерии с поражением артерии базальной пирамиды, А1, А3, А9, и А10 справа.
Учитывая наличие опухоли гигантских размеров, принято решение о хирургическом лечении в объеме нижнесрединной лапаротомии, пангистерэктомии.
Интраоперационно обнаружено: Париетальная и висцеральная брюшина гладкая, блестящая. Выпот в брюшной полости 50 мл с незначительным геморрагическим компонентом, отправлен на цитологическое и бактериологическое исследования. Всю брюшную полость и малый таз занимает образование неправильной формы, размерами 25×20×15 см, многополостное, с участками некроза. Образование спаяно с сальником и петлями тонкой кишки на 60 см выше илеоцекального угла, а также с брюшиной мочевого пузыря. В спайках проходят сосудистые пучки, кровоснабжающие опухоль. Выявить органную принадлежность опухоли не представляется возможным. Тонкая и толстая кишка осмотрены на всем протяжении – без патологии, аппендикс без особенностей, макроскопически сальник без признаков канцероматоза. Желчный пузырь, печень, желудок, селезенка, брюшина мочевого пузыря без видимой патологии. При ревизии органов малого таза: матка размерами 4,5×3,0×5,5 см неправильной формы (за счет интрамурально-субсерозного миоматозного узла диаметром 2 см), покрыта неизмененной серозной оболочкой. Маточные трубы с обеих сторон не изменены. Яичники – правый размерами 2,0×1,5×1,0 см, левый – 2,0×1,5×1,5 см с инволютивными изменениями.
Выполнено: Тупым и острым путем произведен адгезиолизис. Лигированы и пересечены спайки, кровоснабжающие опухоль, опухоль извлечена из брюшной полости, отправлена на гистологическое исследование (рис. 2). При разделении спаек между опухолью и тонкой кишкой (на 70 см выше илеоцекального угла) обнаружен линейный участок десерозированной тонкой кишки протяженностью 0,7 см, ушит серо-серозными швами нитью Vicril 4,0 в два ряда. Выполнена оментэктомия. Контроль гемостаза. Санация брюшной полости.

Послеоперационный период протекал без осложнений, выписана на 7-е сутки после операции в удовлетворительном состоянии. В настоящее время пациентка получает иматиниб 400 мг в сутки, жалоб не предъявляет.
Морфологическое описание
Операционный материал, присланный на исследование, представлен опухолевым узлом овальной формы в капсуле. На разрезе ткань серого с участками желтого цвета, дольчатого вида, волокнистого строения, определяются множественные полости, заполненные жидким содержимым коричневого цвета. Консистенция опухоли преимущественно плотноэластичная, местами мягкая.
 При световой микроскопии (рис. 3) опухоль представлена палисадообразными, местами переплетающимися тяжами вытянутых веретеновидных клеток, плотно прилежащих друг к другу, с вакуолизированной эозинофильной цитоплазмой, округло-овальными гиперхромными ядрами, отчетливыми ядрышками и высокой митотической активностью. Митотический индекс 8 (подсчет производился в 50 полях зрения при увеличении 400).
При световой микроскопии (рис. 3) опухоль представлена палисадообразными, местами переплетающимися тяжами вытянутых веретеновидных клеток, плотно прилежащих друг к другу, с вакуолизированной эозинофильной цитоплазмой, округло-овальными гиперхромными ядрами, отчетливыми ядрышками и высокой митотической активностью. Митотический индекс 8 (подсчет производился в 50 полях зрения при увеличении 400).
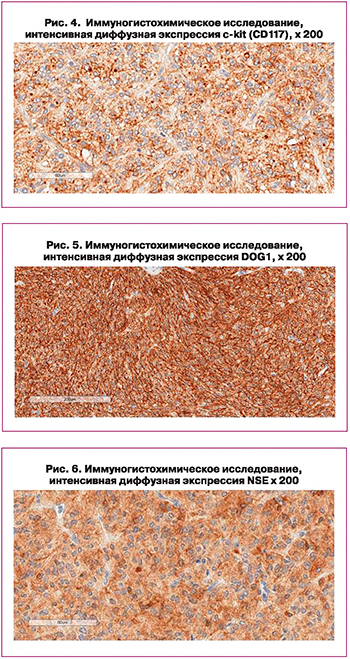
Иммуногистохимическое исследование выполнено на парафиновых срезах 3–4 мкм (иммуногистостейнер Leica Bond-max) с использованием моноклональных антител CD117, DOG1, CD34, нейронспецифической енолазы (NSE), vimentin, SMA, S100-protein, melan A, SOX10, пан-цитокератина (5/6/8/17/19), эпителиального мембранного антигена (EMA), хромогранина, синаптофизина, рецепторов эстрогенов, Ki67.
В опухолевых клетках выявлялась экспрессия СD117 (рис. 4), DOG1 (рис. 5), NSE (рис. 6). Экспрессия Ki-67 менее чем в 1% ядер опухолевых клеток. В сосудах определяется экспрессия CD34. Клетки образования не экспрессируют SMA, S100, vimentin, melan A, SOX10, мультицитокератин, хромогранин А, синаптофизин, эстроген, EMA.
На основании гистологического и иммуногистохимического исследования опухоль (в соответствии с Международной гистологической классификацией ГИСО) верифицирована как злокачественная веретеноклеточная гастроинтестинальная стромальная опухоль (палисадно-вакуолизированная веретеноклеточная опухоль), ICD-O code: 8936/3.
Заключение
Представленный клинический случай является иллюстрацией трудностей с установкой правильного клинического диагноза при выявлении опухолей малого таза больших размеров, несмотря на возможности всего спектра современных диагностических исследований на дооперационном этапе. Опухоль гигантских размеров была расценена как опухоль правого яичника; по данным КТ брюшной полости было описано образование в правых отделах малого таза, вероятно, исходящее из яичника; при осмотре образование исходило из области правых придатков, оттесняя тело матки влево. Интраоперационно невозможно было определить органную принадлежность опухоли из-за отсутствия визуальных признаков связи опухоли с каким-либо органом, в связи с чем опухоль была предварительно верифицирована как внеорганная опухоль гигантских размеров. Максимально информативные методы диагностики, такие как МСКТ и МРТ органов брюшной полости, позволили визуализировать опухоль, однако в данном клиническом случае диагноз возможно было установить только на основании иммуногистохимического исследования. При этом установлено, что данная опухоль большого размера (большой размер опухоли – более 5 см), веретеноклеточного строения, высокой митотической активности (более 5 митозов на 50 полей зрения), без поражения региональных лимфатических узлов. Основными методами лечения гастроинтестинальных стромальных опухолей тонкой кишки являются хирургический и химиотерапевтический. В случае первично операбельных опухолей показано радикальное удаление. В послеоперационном периоде пациентка получает иматиниб 400 мг в сутки, так как известно, что использование иматиниба с адъювантной целью (400 мг/сут в течение 1 года) показано у больных с высоким риском прогрессирования: при больших размерах опухоли, высокой митотической активности, разрыве опухоли во время операции и наличии мутации гена c-KIT в 9-м и 11-м экзоне.
Дифференциальная диагностика новообразований больших размеров, локализованных в малом тазу, представляет собой важную клиническую задачу с позиций не только профилактики возможных осложнений, требующих оказания экстренной медицинской помощи квалифицированными специалистами, но и оценки риска злокачественного процесса и возможной локализации опухоли в смежных органах, диктующих необходимость правильной маршрутизации пациентки и определения возможностей мультидисциплинарного подхода.



