Распространенность преждевременного разрыва плодных оболочек (ПРПО) колеблется от 3 до 19% [1], достигая 38–51% при преждевременных родах. Частота преждевременных родов составляет 5–10% всех беременностей и не имеет тенденции к снижению за последние 30 лет. Ежегодно в мире рождается около 13 млн недоношенных детей [2]. Недоношенные дети формируют 60–70% ранней неонатальной смертности; мертворождаемость при преждевременных родах наблюдается в 8–13 раз чаще, чем при своевременных родах; 80% не переживших первую неделю составляют недоношенные дети [2].
Респираторный дистресс-синдром – одно из самых частых и тяжелых заболеваний раннего неонатального периода у недоношенных детей. Это состояние оказывается причиной смерти примерно у 25% таких детей, а при рождении на 26–28-й неделе гестации достигает 80% [3].
В связи с введением в Российской Федерации новых критериев живорожденности, рекомендуемых ВОЗ, возросла актуальность проблемы ПРПО в сроках гестации 22–24 недели. Пролонгирование беременности на фоне преждевременного излития околоплодных вод (ПИОПВ) позволяет достичь рождения более зрелых детей, но при этом возрастает риск гнойно-септических осложнений у матери и плода.
 Интраамниотическая инфекция развивается у 15–30% беременных, которая в последующем реализуется в послеродовый эндометрит у 2–13% женщин с ПРПО при недоношенной беременности. Хориоамнионит достоверно чаще проявляется после длительного безводного промежутка, маловодия, многократных вагинальных исследований [4].
Интраамниотическая инфекция развивается у 15–30% беременных, которая в последующем реализуется в послеродовый эндометрит у 2–13% женщин с ПРПО при недоношенной беременности. Хориоамнионит достоверно чаще проявляется после длительного безводного промежутка, маловодия, многократных вагинальных исследований [4].
На сегодняшний день общепринятой является выжидательная тактика ведения недоношенной беременности при ПРПО при отсутствии противопоказаний. Чем меньше срок гестации, тем она предпочтительнее. При этом требуется тщательный контроль за состоянием матери и плода, проведение профилактики синдрома дыхательных расстройств новорожденных, инфекционных осложнений. Токолитическая терапия ограничена 48 часами, необходимыми для профилактики синдрома дыхательных расстройств новорожденного.
Цель исследования: оценить тактику ведения при ПИОПВ при недоношенной беременности, материнские и перинатальные исходы.
Материал и методы исследования
 Ретроспективно проведен анализ 84 историй родов при сроке гестации 22–37 недель, произошедших в Республиканском перинатальном центре г. Петрозаводска за период 2009–2012 г., осложнившихся ПИОПВ, длительным безводным промежутком. Диагностика ПИОПВ проводилась с помощью тестов AmniSure. При ведении беременных использовался протокол «Тактика ведения при преждевременном излитии околоплодных вод и недоношенной беременности», утвержденный в Республиканском перинатальном центре.
Ретроспективно проведен анализ 84 историй родов при сроке гестации 22–37 недель, произошедших в Республиканском перинатальном центре г. Петрозаводска за период 2009–2012 г., осложнившихся ПИОПВ, длительным безводным промежутком. Диагностика ПИОПВ проводилась с помощью тестов AmniSure. При ведении беременных использовался протокол «Тактика ведения при преждевременном излитии околоплодных вод и недоношенной беременности», утвержденный в Республиканском перинатальном центре.
Результаты исследования
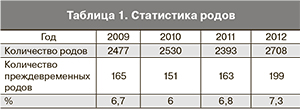
Ежегодно в Республиканском перинатальном центре г. Петрозаводска проходит около 2500 родов, из них 6–7,3% – преждевременные роды (табл. 1).
За исследуемый период произошло 678 преждевременных родов, из них 91 роды (13,4%) осложнились ПРПО, длительным безводным периодом. Срок гестации при ПИОПВ колебался от 22 до 36 недель (средний срок гестации 32 недели и два дня).
Роды произошли: у жительниц города Петрозаводска – 42,8%; у пациенток из районов Республики Карелия – 57,2%. Данные цифры отражают политику республики, направленную на регионализацию помощи беременным и роженицам, концентрацию преждевременных родов в учреждениях 3-го уровня.
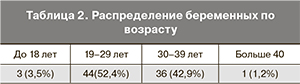
 66,6% женщин были работающими, 5,9% – учащимися высших и средних учебных заведений. В зарегистрированном браке состояли 48 женщин (57,1%), одинокими были 9 беременных (10,7%). Большая часть беременных находилась в активном репродуктивном возрасте (табл. 2).
66,6% женщин были работающими, 5,9% – учащимися высших и средних учебных заведений. В зарегистрированном браке состояли 48 женщин (57,1%), одинокими были 9 беременных (10,7%). Большая часть беременных находилась в активном репродуктивном возрасте (табл. 2).
У большинства женщин из исследуемой группы беременность возникла на фоне 1–2 соматических заболеваний (157 заболеваний у 84 беременных). Соматически здоровой оказалась только одна беременная (1,2%). Среди экстрагенитальной патологии преобладали заболевания желудочно-кишечного тракта (27,4%), сердечно-сосудистой системы (28,6%), эндокринной системы (30,9%). 20 (23,8%) беременных имели пристрастие к табакокурению.
Акушерско-гинекологический анамнез был отягощен у 57 женщин (67,8%). В структуре гинекологических заболеваний преобладали воспалительные заболевания органов малого таза (38,5%), патология шейки матки (43,5%), привычное невынашивание (4,7%), бесплодие (3,5%). Одна беременная вынашивала беременность после применения вспомогательных репродуктивных технологий, 7 беременных (8,3%) имели рубец на матке после предыдущих оперативных родоразрешений. У 4 пациенток (4,7%) имела место многоплодная беременность. В группе исследования 52,3% женщин были повторно беременные первородящие, в то время как первобеременных – только 19 человек (22,1%).
У повторнобеременных женщин в анамнезе почти в равном количестве встречались роды (у 50 человек) и искусственные аборты (у 48 человек). У 25 женщин (29,7%) в прошлом были самопроизвольные выкидыши, у 3 – внематочная беременность. Преждевременные роды в анамнезе отмечены у 11 пациенток (13%), из них 3 пациентки имели в анамнезе двое преждевременных родов.
 Большинство беременных наблюдались в женской консультации – 81 (96,4%), нерегулярно – 8 женщин.
Большинство беременных наблюдались в женской консультации – 81 (96,4%), нерегулярно – 8 женщин.
Почти в половине случаев (47,6%) беременность протекала с осложнениями в первом триместре. На первое место выходит угрожающий выкидыш – у 23 (27,3%), на второе – инфекционные осложнения – у 10 (11,9%), на третье – анемия – у 8 (9,5%). Осложненное течение 2-го и 3-го триместра имели 83,3% пациенток. Наиболее часто регистрировались угроза прерывания беременности (33,3%), анемия (23,8%), бактериальные и вирусные инфекции (19%). Истмико-цервикальная недостаточность диагностирована у 8 беременных (9,5%). Хирургическая коррекция выполнена в 2 случаях, акушерский разгружающий пессарий вводился в 2 случаях. Стационарное лечение потребовалось 52,1% пациенток, у 23 женщин имели место неоднократные госпитализации (от 2 до 6 раз).
При поступлении в стационар в связи с излитием околоплодных вод состояние шейки матки оценивалась по шкале Бишоп. Зрелая шейка матки имела место у 22 (26,1%) беременных, созревающая – у 41 (48,8%), незрелая – у 19 (22,6%) беременных и 2 (2,4%) женщины были в родах (2–3 см открытия маточного зева).
Длительность безводного промежутка составила от 13 до 957 часов (23 сут). Средняя продолжительность безводного периода составила 96,6 ч (табл. 3).
Всем беременным при постановке диагноза ПИОПВ проводилась антибиотикопрофилактика цефалоспоринами 1-го поколения, в 3 случаях – 3-го поколения.
 Профилактика синдрома дыхательных расстройств плода дексоном проведена 90,4% беременных. Восемь женщин не получали профилактику в связи с ПРПО при сроке гестации 34 недели и более.
Профилактика синдрома дыхательных расстройств плода дексоном проведена 90,4% беременных. Восемь женщин не получали профилактику в связи с ПРПО при сроке гестации 34 недели и более.
В 55 случаях (65,4%) родовая деятельность развивалась спонтанно, в 29 (34,6%) потребовалась индукция родов. В 15 случаях показанием для индукции стало нарастание лейкоцитоза, в 11 – срок гестации (34 недели и больше), в 5 – ухудшение состояние плода и в 4 – выраженное маловодие. Введение в роды осуществлялось в 12 случаях разведением плодных оболочек, в 11 применялись антигестагены, в 8 – введение окситоцина, в 4 – простагландины.
В 74 случаях (88%) роды завершились через естественные родовые пути, в 10 – операцией кесарева сечения. Родостимуляция потребовалась в 13 случаях. В одном случае при сроке гестации 36–37 недель по поводу прогрессирующей внутриутробной гипоксии плода роды закончены с помощью вакуумной экстракции плода, без асфиксии. Перинеотомия проведена в 7 случаях. У 7 женщин роды обезболены методом эпидуральной аналгезии.
Показаниями для операции кесарева сечения стали: отсутствие эффекта от родовозбуждения – в 3 случаях, выпадение петель пуповины – в 3 случаях, неправильное (тазовое, поперечное) положение плода – в 3 случаях, прогрессирующая гипоксия плода – в 1 случае.
1-й период родов составил от 2 до 14 ч 40 мин (5,4 часа), 2-й период – от 5 мин до 30 мин (10 мин). Последовый период протекал без осложнений у 95,2% женщин. Ручное обследование полости матки проведено у 4 женщин. Причиной стало плотное прикрепление последа в 2 случаях, роды, проведенные консервативно с рубцом на матке, – в 1 случае, сомнительный послед в 1 случае. Кровопотеря в родах составила 100–500 мл (177 мл).
Послеродовый период протекал без осложнений у 82 родильниц (97,6%). В одном случае имела место железодефицитная анемия 2-й степени, в одном – постинъекционный инфильтрат.
Всего родилось 88 детей весом 645–2980 г (1984 г) (табл. 4).
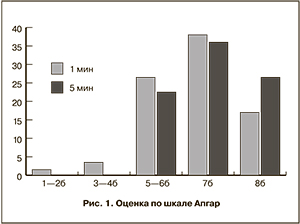
Крайне низкую оценку по шкале Апгар при рождении имели 6 детей (7,1%). Через 5 минут все дети имели оценку 5 баллов и более (рис. 1).
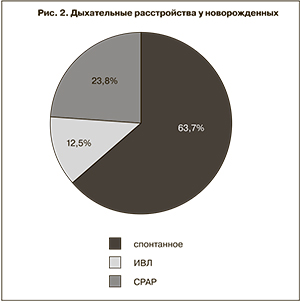
36,3% новорожденных имели различной степени тяжести дыхательные расстройства, потребовавшие аппаратной вентиляции или респираторной поддержки в режиме СРАР (рис. 2). Куросурф вводился 21 (23,8%) ребенку, из них 5 детям потребовалось повторное введение.
 Кормление детей в 48 случаях осуществлялось через зонд, в 23 случаях – через соску, 16 детей сразу находились на грудном вскармливании. 1 ребенок не кормился в связи с наличием хирургической патологии.
Кормление детей в 48 случаях осуществлялось через зонд, в 23 случаях – через соску, 16 детей сразу находились на грудном вскармливании. 1 ребенок не кормился в связи с наличием хирургической патологии.
Среди заболеваний раннего неонатального периода наиболее часто встречались: поражения центральной нервной системы различного генеза (40,9%), респираторный дистресс-синдром (52,2%), неонатальная желтуха (48,8%), внутриутробное инфицирование (13%), гипотрофия (10,2%). 9 новорожденных (10,2%) не имели сопутствующей недоношенности патологии. У 6 детей (7,1%) при рождении диагностированы врожденные пороки развития, у одного ребенка заподозрен синдром Дауна.
Из 84 детей 7 новорожденных (7,9%) выписаны домой. В инфекционную больницу переведены 3 (3,4%) ребенка. Показаниями для перевода в инфекционную больницу явились: гнойный конъюнктивит, гнойный омфалит, врожденная пневмония. В детскую республиканскую больницу на 2-й этап выхаживания переводились 77 детей. Умер 1 ребенок. При обследовании новорожденных у 50 детей брались посевы на микрофлору и чувствительность к антибиотикам: в 6 случаях – нет результата, в 21 – микрофлоры не выделено, в 21 – со сред накопления выделен эпидермальный стафилококк, в 2 – энтерококк, по 1 случаю – фекальный стрептококк и золотистый стафилококк.
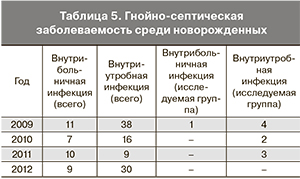
В табл. 5 представлены данные гнойно-септической заболеваемости среди новорожденных за исследуемый период. Как видно из таблицы, дети из исследуемой группы составили небольшую часть от всех случаев инфекционной заболеваемости.
Материнская заболеваемость составила за 2009 г. 1 случай, за 2010 г. – 3, за 2011 г. – 1, за 2012 – 2. В исследуемой группе гнойно-септической заболеваемости среди родильниц не зарегистрировано.
Из 84 изученных историй родов проведено 73 гистологических исследований плаценты (86,9%). Признаки хронической плацентарной недостаточности обнаружены в 38 случаях (52%), острой – в 4 (5,4%), в 3 случаях – признаки хронической внутриутробной гипоксии плода (4,1%), в 12 – признаки гестоза (16,4%), признаки бактериального и вирусного поражения (от экссудативного веллузита до гнойного хориоамнионита) – в 45 случаях (61,6%). Нормальное строение плаценты обнаружено только в 4 случаях (5,4%). Как видно из представленного перечня патологий, во многих случаях имело место их сочетание.
Возникает вопрос: такой большой процент (61,6%) инфекционного поражения плаценты является первичным и обусловливает причину преждевременных родов, или возникает вторично, как следствие осложнения длительного безводного промежутка?
 Для того чтобы попытаться в этом разобраться, была создана группа сравнения из родильниц после преждевременных родов, которые не осложнялись длительным безводным промежутком.
Для того чтобы попытаться в этом разобраться, была создана группа сравнения из родильниц после преждевременных родов, которые не осложнялись длительным безводным промежутком.
Проанализированы истории преждевременных родов за 2012 г., из них исключены все индуцированные (по причине ухудшения состояния матери или плода) роды, а также роды при многоплодной беременности (так как в этом случае причина преждевременных родов не вызывает сомнения).
В итоге анализу подверглись 43 истории родов. Нормальное строение плаценты обнаружилось в 7 случаях (16,2%), признаки гестоза – в 9 случаях (20,9%), хронической плацентарной недостаточности – в 28 случаях (65,1%), острой – в 7 случаях (16,2%), хронической гипоксии – в 7 случаях (16,2%) и воспалительные изменения – в 17 случаях (39,5%).
Сравним эти результаты с основной группой: изменения воспалительного характера при исследовании последа намного чаще обнаруживаются при наличии длительного безводного промежутка (61,6%), чем без него (39,5%), однако в обеих группах эта цифра достаточно высока. На втором месте находятся признаки хронической плацентарной недостаточности (52 и 65,1% соответственно).
Заключение
Таким образом, проведенное нами исследование показало, что консервативно-выжидательная тактика при ПИОПВ способствует ускоренному созреванию легких плода, уменьшая частоту тяжелых форм респираторного дистресс-синдрома, и как следствие, затраты на выхаживание данных детей.
Риск осложнений ПИОПВ зависит от срока беременности, объема излившихся вод и продолжительности безводного промежутка. Использование антибиотиков позволило добиться отсутствия клинически значимых инфекционных осложнений у матери и снизить заболеваемость новорожденных.
Использование современных методов подготовки к родам позволяет снизить частоту оперативного родоразрешения.
Учитывая данные гистологического исследования плаценты, можно предположить ведущую роль инфекционного фактора в генезе ПИОПВ. В связи с высоким показателем признаков плацентарной недостаточности при гистологическом изучении плаценты при преждевременных родах требуются дальнейшие исследования, направленные на более раннюю диагностику данного осложнения.



