Для злокачественных опухолей общепринятой является TNM классификация. В основе данной классификации лежит оценка степени распространенности новообразований конкретных локализаций: T характеризует первичную опухоль, N – наличие и степень поражения региональных лимфатических узлов, M – наличие отдаленных метастазов [3].
Для характеристики опухоли конкретной локализации применяется два вида классификаций.
Клиническая, или классификация TNM до лечения (cTNM), используется для выбора и оценки
эффективности лечения. Она основана на признаках, выявленных до начала лечения путем физикального исследования, лучевых и эндоскопических методов исследования, предоперационных биопсий и диагностических вмешательств. Патологоанатомическая классификация (pTNM) применяется после оперативного вмешательства для выбора дополнительной терапии, получения дополнительной информации о прогнозе лечения, а также статистического учета результатов лечения. Эта классификация основана на данных, полученных до начала лечения, которые в дальнейшем дополняются или изменяются, исходя из результатов хирургического вмешательства и патологоанатомического исследования. Морфологическая оценка распространенности первичной опухоли (категория pT) проводится после резекции новообразования или адекватной его биопсии. Поражение региональных лимфатических узлов (категория pN) оценивается после их адекватного удаления. При этом отсутствие метастазов обозначается как pN0, а наличие – тем или иным значением pN.
Таким образом, каждый случай выявления и особенно лечения злокачественного новообразования
помимо развернутого диагноза должен содержать TNM характеристики. Данное положение в равной степени относится как к клиницисту, так и патологоанатому, которые нередко, а в ряде учреждений и постоянно, не выполняют этот важный раздел работы. Одной из причин подобного состояния является незнание характеристик T, N и M категорий и определения стадий в соответствии современной классификацией, что и явилось основанием для написания настоящей работы.
В 2009 г. под эгидой Международного противоракового союза (International Union Against Cancer)
вышло седьмое издание TNM классификации злокачественных опухолей [4], которое имеет ряд
изменений, по сравнению с шестым изданием, вышедшим в 2002 г. [3]. В целом седьмое издание TNM классификации идентично таковой, опубликованной Американским объединенным Комитетом по раку (AJCC) [1]. Такое сходство является результатом стремления к единому стандарту и отражает общие усилия, приложенные многими Национальными комитетами TNM для его достижения.
Определенные изменения произведены и в отношении опухолей женских половых органов
(в оригинале «гинекологических опухолей»). Так, добавлены новые классификации карциномы вульвы и саркомы тела матки. Изменены характеристики категорий и стадий рака шейки матки. В этой связи жирным шрифтом в нижеприведенных таблицах выделены новые рубрики, которых не было в шестом издании TNM классификации. Следует также добавить, что для опухолей женских половых органов в настоящем издании приведены и классификации, рекомендованные Международной федерацией акушеров и гинекологов (FIGO).
Для характеристики первичной опухоли используется категория Т. В отношении вульвы речь
идет только о первичной карциноме (раке), что должно быть подтверждено при гистологическом исследовании биопсийного или операционного материала:
· TX — первичная опухоль, не может быть оценена;
· T0 — отсутствие данных о первичной опухоли;
· Tis - карцинома in situ (рак на месте) (преинвазивная карцинома), интраэпителиальная
неоплазия III степени (VIN III);
· T1 — опухоль в пределах вульвы или вульвы и промежности;
· T1a — опухоль не более 2 см в наибольшем измерении с инвазией стромы не более 1 мм;
· T1b — опухоль более 2 см или с инвазией стромы более 1 мм;
· T2 — опухоль любого размера с распространением на прилежащие структуры промежности:
нижнюю треть мочеиспускательного канала, нижнюю треть влагалища, анус;
· T3 (T4 по FIGO) — опухоль любого размера с распространением на верхние 2/3 мочеиспускательного канала, верхние 2/3 влагалища, слизистую оболочку мочевого пузыря или
слизистую оболочку прямой кишки; или опухоль, фиксированная к костям таза.
При этом карцинома вульвы, которая распространяется на влагалище, классифицируется как карцинома вульвы. Глубина инвазии определяется как размер опухоли от эпителиально-стромального соединения прилежащего, наиболее выступающего сосочка дермы до наиболее глубоко расположенной точки инвазии. В классификации FIGO категория T3 не используется,
она обозначается как T4.
В качестве региональных лимфатических узлов указаны пахово-бедренные (паховой области)
узлы. В отличие от большинства локализаций в отношении их (категория N) представлена пятистепенная характеристика с соответствующими подразделами:
· NХ — региональные лимфатические узлы, не могут быть оценены;
· N0 — нет метастазов в региональных лимфатических узлах;
· N1a — метастазы размером менее 5 мм в 1—2 лимфатических узлах;
· N1b — метастаз размером не менее 5 мм в 1 лимфатическом узле;
· N2a — метастазы размером менее 5 мм в 3 и более лимфатических узлах;
· N2b — метастазы размером не менее 5 мм в 2 лимфатических узлах;
· N2c — метастазы в лимфатических узлах с распространением за капсулу;
· N3 — фиксированные или изъязвленные метастазы в лимфатических узлах.
В отношении отдаленных метастазов (категория M) приведена общепринятая характеристика:
· M0: нет отдаленных метастазов;
· М1: имеются отдаленные метастазы, включая метастазы в лимфатических узлах малого
таза.
При этом подчеркнуто, что метастазы в лимфатических узлах малого таза расцениваются
в качестве отдаленных метастазов. Кроме этого, категория М1 может быть дополнительно уточнена путем указания локализации этих метастазов: PUL (легкие), HEP (печень), OSS (кости), LYM (лимфатические узлы), PER (брюшина), ADR (надпочечники), SKI (кожа), PLE (плевра), MAR
(костный мозг), BRA (головной мозг), OTH (другие локализации).
В патологоанатомической классификации (pTNM) категории pT и pN соответствуют клиническим категориям T и N. Следует отметить, что гистологическое исследование операционного материала при пахово-бедренной лимфаденэктомии должно включать не менее 6 лимфатических узлов. Если прислано меньшее количество узлов и метастазы в них не выявлены, то это классифицируется как pN0. В классификации FIGO последнее обстоятельство обозначается как pNX. При гистологическом подтверждении отдаленных метастазов указывают pM1.
Кроме того, при морфологическом изучении препаратов должна быть указана гистологическая степень дифференцировки (G – Grading) карциномы:
· GX — cтепень дифференцировки не может быть определена;
· G1 – высокодифференцированная;
· G2 – умереннодифференцированная;
· G3 — низкодифференцированная или недифференцированная.
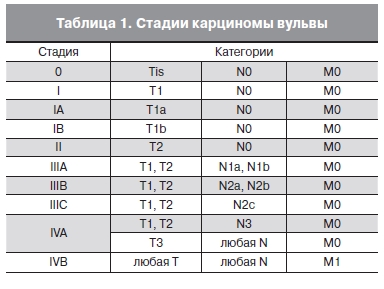
Стадии карциномы вульвы указаны в табл. 1. При этом в классификации, рекомендованной
Международной федерацией акушеров и гинекологов (FIGO), стадия 0 не используется.
Для карциномы влагалища используется предыдущая классификация, но в данном 7-ом издании для сравнения представлена и классификация FIGO:
· TX — первичная опухоль, не может быть оценена;
· T0 — отсутствие данных о первичной опухоли;
· Tis — карцинома in situ (рак на месте) (преинвазивная карцинома);
· T1 (I по FIGO) — опухоль в пределах влагалища;
· T2 (II по FIGO) — опухоль прорастает околовлагалищные ткани;
· T3 (III по FIGO) — опухоль распространяется на стенку таза;
· T4 (IVA по FIGO) — опухоль прорастает слизистую оболочку мочевого пузыря или прямой кишки или распространяется за пределы малого таза;
· M1 (IVB по FIGO) — имеются отдаленные метастазы.
Вышеприведенные классификации применяют только к первичным карциномам. При этом
исключены опухоли влагалища, являющиеся очагами вторичного опухолевого роста из других половых или экстрагенитальных органов. Опухоль, которая распространяется на шейку матки и достигает наружного зева, классифицируется как карцинома шейки матки. В то же время карцинома влагалища, развившаяся через 5 лет после успешного лечения карциномы шейки матки, расценивается как первичная карцинома влагалища. Подчеркнуто, что в классификации FIGO не используется стадия 0 (Tis) и необходима гистологическая верификация диагноза с указанием степени злокачественности.
Региональными лимфатическими узлами для верхних двух третий влагалища являются тазовые
узлы, включая запирательные, внутренние подвздошные (подчревные), наружные подвздошные
и тазовые узлы. Для нижней трети влагалища — паховые и бедренные лимфатические узлы. Для
характеристики региональных лимфатических узлов (N) используется традиционная трехстепен-
ная характеристика:
· NX — региональные лимфатические узлы не могут быть оценены;
· N0 — нет метастазов в региональных лимфатических узлах;
· N1 — имеются метастазы в региональных лимфатических узлах.
При паховой и тазовой лимфаденэктомиях гистологическое исследование должно включать не менее 6 лимфатических узлов. Если изучено меньшее количество узлов и метастазов в них нет, то это классифицируют как pN0. В классификации FIGO последнее обстоятельство обозначается как pNX. В отношении отдаленных метастазов (категория M) используется вышеприведенная общепринятая характеристика.
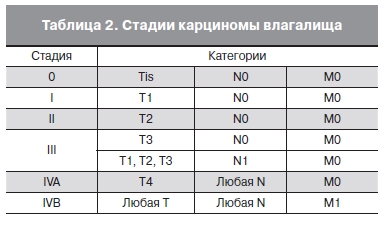
Стадии карциномы влагалища приведены в табл. 2.
Для анализа карцином шейки матки необходимо проведение гистологического исследования с учетом локализации (эндоцервикс — канал шейки матки и экзоцервикс — влагалищная часть шейки
матки) и указанием степени дифференцировки (Grading). При этом глубина инвазии должна измеряться от основания того эпителия (многослойного плоского или железистого), из которого исходит опухоль. Глубина инвазии — это размер опухоли от эпителиально-стромального соединения прилежащего, наиболее выступающего сосочка дермы до наиболее глубоко расположенной точки инвазии. В отношении первичной опухоли приведены классификации TNM и FIGO:
· TX — первичная опухоль не может быть оценена;
· T0 — отсутствие данных о первичной опухоли;
· Tis — карцинома in situ (рак на месте) (преинвазивная карцинома);
· T1 (I по FIGO) — опухоль в пределах шейки матки (распространение на тело матки не учитывается);
· T1a (IA по FIGO) — инвазивная карцинома, диагностированная только при микроскопическом исследовании: инвазия с максимальной глубиной не более 5 мм от основания эпителия и горизонтальным распространением не более 7,0 мм;
· T1a1 (IA1 по FIGO) — инвазия глубиной не более 3 мм и горизонтальным распространением не более 7 мм ;
· T1a2 (IA2 по FIGO) — инвазия глубиной более 3 мм, но не более 5 мм и горизонтальным распространением не более 7 мм;
· T1b (IB по FIGO) — клинически определяемое поражение в пределах шейки матки или микроскопическое поражение, превышающее T1a/IA2;
· T1b1 (IB1 по FIGO) — клинически определяемое поражение не более 4 см в наибольшем измерении;
· T1b2 (IB2 по FIGO) — клинически определяемое поражение более 4 см в наибольшем
измерении;
· T2 (II по FIGO) — опухоль распространяется за пределы матки, но без прорастания стенок таза или нижней трети влагалища;
· T2a (IIA по FIGO) — опухоль без инвазии в параметрий;
· T2a1 (IIA1 по FIGO) — клинически определяемое поражение не более 4 см в наибольшем измерении;
· T2a2 (IIA2 по FIGO) — клинически определяемое поражение более 4 см в наибольшем
измерении;
· T2b (IIB по FIGO) — опухоль с инвазией в параметрий;
· T3 (III по FIGO) — опухоль распространяется на стенку таза, прорастает нижнюю треть
влагалища, является причиной гидронефроза или нефункционирующей почки;
· T3a (IIIA по FIGO) — опухоль прорастает нижнюю треть влагалища;
· T3b (IIIB по FIGO) — опухоль распространяется на стенку таза, является причиной гидронефроза или нефункционирующей почки;
· T4 (IVA по FIGO) — опухоль прорастает слизистую оболочку мочевого пузыря или прямой кишки или распространяется за пределы малого таза.
При этом в классификации FIGO не используется стадия 0 (Tis) и инвазия в слизистую оболочку мочевого пузыря или прямой кишки должна быть подтверждена результатами биопсии. Все
макроскопически различимые образования даже с поверхностной инвазией классифицируются
как T1b/IB.
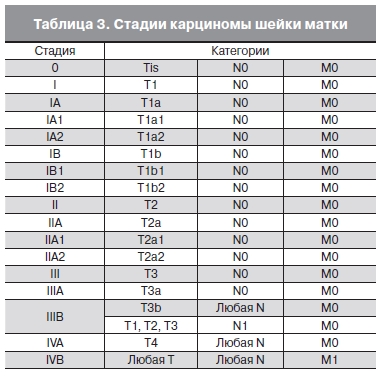
Региональными лимфатическими узлами для карциномы шейки матки являются околошеечные, околоматочные, подчревные (внутренние подвздошные и запирательные), общие и наружные подвздошные, предкрестцовые и латеральные крестцовые узлы. При тазовой лимфаденэктомии гистологическое исследование должно включать не менее 6 лимфатических узлов. Поражение брюшины (за исключением серозных оболочек органов малого таза), паховых и парааортальных лимфатических узлов расценивается как отдаленное. Сами категории N и M имеют общепринятые характеристики и вместе с категорией N определяют стадию (табл. 3).
В отношении тела матки представлены две классификации. Первая предназначена для характеристики карцином и карциносарком эндометрия:
· TX — первичная опухоль, не может быть оценена;
· T0 — отсутствие данных о первичной опухоли;
· Tis — карцинома in situ (рак на месте) (преинвазивная карцинома);
· T1 (I по FIGO) — опухоль ограничена телом матки;
· T1a (IA по FIGO) — опухоль ограничена эндометрием или прорастает менее половины толщины миометрия;
· T1b (IB по FIGO) — опухоль прорастает миометрий на половину толщины или более;
· T2 (II по FIGO) — опухоль прорастает в строму шейки матки, но не распространяется
за пределы матки;
· T3a (IIIA по FIGO) — опухоль прорастает серозную оболочку тела матки или в придатки (непосредственное распространение или метастаз);
· T3b (IIIB по FIGO) — вовлечение влагалища или параметрия (непосредственное распространение или метастаз);
· N1 (IIIC по FIGO) — метастазы в тазовых или околоаортальных лимфатических узлах
(IIIC1 — метастазы в тазовых лимфатических узлах, IIIC2 — метастазы в околоаортальных
лимфатических узлах с или без метастазов в тазовых лимфатических узлах);
· T4 (IVA по FIGO) — опухоль прорастает слизистую оболочку мочевого пузыря / прямой
кишки;
· M1 (IVB по FIGO) — отдаленные метастазы, в том числе метастазы в паховых лимфатических узлах и внутрибрюшных лимфатических узлах за исключением околоаортальных и тазовых узлов (также исключены метастазы во влагалище, серозные оболочки органов малого таза и придатки).
В этой связи во всех случаях необходимо проведение гистологического исследования с указанием гистологического типа новообразования и гистологической степени дифференцировки (Grading). Для определения последней рекомендуется использовать критерии, рекомендованные Международной федерацией акушеров и гинекологов (FIGO) [2]:
· высокодифференцированная карцинома (G1): участки солидного строения занимают
не более 5% площади опухоли;
· умереннодифференцированная карцинома (G2): участки солидного строения занимают
6—50% площади опухоли;
· низкодифференцированная карцинома (G3): участки солидного строения занимают более
50% площади опухоли.
Наличие региональных и отдаленных метастазов также должно быть подтверждено морфологическими методами. При этом положительные результаты цитологического исследования
не влияют на определение категории и стадии, данные цитологии следует указывать отдельной строкой. К региональным лимфатическим узлам для тела матки отнесены тазовые (подчревные
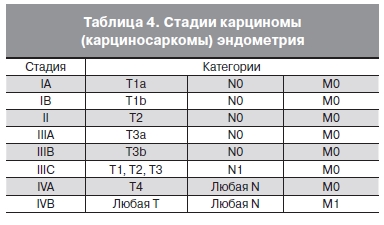
(внутренние подвздошные, запирательные), общие и наружные подвздошные, околоматочные и крестцовые) и околоаортальные узлы. После тазовой лимфаденэктомии гистологическое исследование должно включать не менее 6 лимфатических узлов. Стадии карциномы
эндометрия опеределяют следующим образом (табл. 4).
Вторая классификация предназначена для характеристики сарком матки и состоит из двух частей. Одна характеризует лейомиосаркому и эндометриальную стромальную саркому матки:
· T1 (I по FIGO) — опухоль ограничена маткой;
· T1a (IA по FIGO) — опухоль не более 5 см в наибольшем измерении;
· T1b (IB по FIGO) — опухоль более 5 см в наибольшем измерении;
· T2 (II по FIGO) — опухоль прорастает за пределы матки, но находится в пределах таза;
· T2a (IIA по FIGO) — опухоль прорастает в придатки;
· T2b (IIB по FIGO) — опухоль прорастает в другие ткани таза;
· T3 (III по FIGO) — опухоль прорастает в ткани брюшной полости (T3a (IIIA по FIGO) - одна
локализация, T3b (IIIB по FIGO) - более одной локализации);
· N1 (IIIC по FIGO) — метастазы в региональных лимфатических узлах;
· T4 (IVA по FIGO) — опухоль прорастает слизистую оболочку мочевого пузыря или прямой
кишки;
· M1 (IVB по FIGO) — отдаленные метастазы.
Другая характеризует аденосаркому матки:
· T1 (I по FIGO) — опухоль ограничена маткой;
· T1a (IA по FIGO) — опухоль ограничена эндометрием/эндоцервиксом;
· T1b (IB по FIGO) — опухоль прорастает менее половины миометрия;
· T1c (IC по FIGO) — опухоль прорастает миометрий на половину или более;
· T2 (II по FIGO) — опухоль прорастает за пределы матки, но находится в пределах таза;
· T2a (IIA по FIGO) — опухоль прорастает в придатки;
· T2b (IIB по FIGO) — опухоль прорастает в другие ткани таза;
· T3 (III по FIGO) — опухоль прорастает в ткани брюшной полости (T3a (IIIA по FIGO) — одна
локализация, T3b (IIIB по FIGO) — более одной локализации);
· N1 (IIIC по FIGO) — метастазы в региональных лимфатических узлах;
· T4 (IVA по FIGO) — опухоль прорастает в слизистую оболочку мочевого пузыря или прямой
кишки;
· M1 (IVB по FIGO) — отдаленные метастазы.
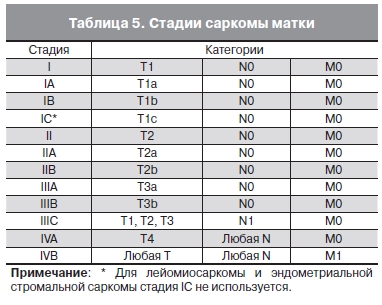
Последняя классификация сарком матки появилась впервые, в шестом издании она отсутствовала. Эта классификация была разработана и рекомендована Международной федерацией акушеров и гинекологов (FIGO) [5]. В качестве возможных локализаций указаны шейка, перешеек и тело матки. В качестве гистологических типов отмечены лишь три новообразования: лейомиосаркома, эндометриальная стромальная саркома и аденосаркома. Подчеркнута необходимость гистологического подтверждения типа опухоли c указанием степени гистологической дифференцировки (Grading), согласно критериям FIGO [1]. В качестве региональных лимфатических узлов указаны те же, что и для карциномы тела матки. Для характеристики категорий N и M используются общепринятые критерии. При этом поражение придатков матки и тканей малого таза не рассматривается в качестве отдаленных метастазов. Характеристики стадий сарком матки представлены в табл. 5.
Для опухолей маточных труб и яичников приведены классификации, которые были опубликованы в предыдущем шестом издании, в связи с чем считаем нецелесообразным их представление в настоящем сообщении.
Таким образом, в современном седьмом издании TNM классификации соблюдены прежние принципы оценки анатомической распространенности (категорий T, N и M) и определения на их основе стадий новообразований. Но при этом учтены и полученные новые данные об особенностях гистологического строения и клинического течения ряда опухолей. Несомненно, данная классификация и в дальнейшем будет изменяться. Тем не менее использование ее позволяет обмениваться однотипной информацией и соответственно проводить сравнительный анализ врачами различных специальностей и разных стран.



