Спонтанная преждевременная недостаточность яичников (ПНЯ) определяется как потеря функциональной активности яичников, наступившая у женщины в возрасте до 40 лет. Данное состояние затрагивает примерно 1% женского населения Земли и встречается с частотой 1:1000 у женщин до 30 лет и 1:10 000 у женщин до 20 лет [1].
Одними из самых ранних проявлений ПНЯ являются потеря фертильности и связанные с этим психоэмоциональные нарушения: стресс, депрессия и заниженная самооценка [2]. Пациентки с ПНЯ также испытывают широкий спектр симптомов, связанных с эстрогенодефицитом (приливы жара, повышенная потливость, усталость, тревожность и др.), имеют проблемы в сексуальной сфере и могут столкнуться с возраст‑ассоциированными заболеваниями значительно раньше своих сверстниц [2, 3]. В отсутствие эффективных стратегий преодоления бесплодия, а также восстановления функции яичников на первое место в тактике ведения женщин с ПНЯ выходят восполнение дефицита эстрогенов, профилактика возрастных заболеваний и обеспечение высокого качества жизни (КЖ), главным образом посредством длительной заместительной гормональной терапии (ЗГТ) половыми стероидами [3, 4].
КЖ является комплексной характеристикой физического, психологического и социального функционирования человека, которая основана на его субъективном восприятии [5]. В медицинском понимании КЖ всегда связано со здоровьем, а в биомедицинских исследованиях наиболее часто используют понятие «КЖ, обусловленное здоровьем» (health‑related quality of life), которое позволяет определить влияние того или иного заболевания и эффективности проводимого лечения на компоненты данного показателя.
В последние годы вопросам КЖ пациентов при выборе терапевтических стратегий уделяется особое внимание. По мнению Национального Института здоровья и клинического совершенствования Великобритании (UK National Institute for Health and Care Excellence, NICE), любое лечебное вмешательство должно быть направлено на улучшение КЖ [6]. Особую социальную и медицинскую значимость эта концепция имеет при лечении молодых пациенток с ПНЯ, которым важно сохранять активность в семье, социуме и профессиональной деятельности.
На сегодняшний день в литературе накоплен небольшой опыт проведения исследований по изучению КЖ пациенток с ПНЯ. В 2020 г. Li X.T. et al. были опубликованы первый систематический обзор 34 исследований и метаанализ 6 исследований, посвященных КЖ, связанному со здоровьем, в данной когорте пациенток [7]. Были получены данные о том, что ПНЯ оказывает негативное влияние на все компоненты КЖ: физическое, психологическое и общее здоровье. В большинстве этих работ проводили набор участниц, как принимающих ЗГТ, так и без терапии, или не акцентировали внимание на методах лечения. Поскольку ЗГТ в случае ПНЯ призвана нивелировать последствия эстрогенодефицита и обеспечивать высокое КЖ, сопоставимое со здоровыми сверстницами, целью настоящего исследования явился анализ КЖ пациенток с ПНЯ, принимающих ЗГТ, и сравнение полученных показателей с КЖ женщин того же возраста с сохраненной функцией яичников.
Материалы и методы
На базе ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России было проведено исследование по изучению КЖ пациенток с ПНЯ и условно здоровых женщин с сохраненной функцией яичников. Данная работа является частью анализа удовлетворенности лечением и КЖ пациенток с ПНЯ, подробное описание материалов и методов исследования было опубликовано ранее [8]. Кратко: в исследование вошли 165 пациенток с ПНЯ после телефонного интервью (данные были взяты из медицинской базы ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России) и 60 пациенток с ПНЯ после посещения врача в отделении гинекологической эндокринологии Центра. Группу контроля для данного этапа исследования составила 151 пациентка сопоставимого возраста с сохраненной функцией яичников. Исследование было одобрено локальным Этическим комитетом. Добровольное согласие на участие в исследование было получено от всех участниц.
Критериями включения для пациенток с ПНЯ были: возраст от 18 до 45 лет, установленный не менее 12 месяцев назад диагноз ПНЯ, прием ЗГТ на момент исследования и в течение не менее 3 последних месяцев. Диагностические критерии ПНЯ соответствовали принятым Европейским обществом репродукции и эмбриологии человека [1]. Критериями невключения в исследование для группы ПНЯ были: изменения кариотипа, ятрогенная ПНЯ, тяжелая соматическая патология, нарушение функции щитовидной железы и надпочечников, наличие противопоказаний к гормональной терапии. В контрольную группу включали женщин от 18 до 45 лет с сохраненной функцией яичников. Тяжелая соматическая патология, заболевания щитовидной железы с нарушением ее функции, прием комбинированных оральных контрацептивов и других гормональных препаратов были критериями невключения в исследование для контрольной группы.
Оценку КЖ проводили с использованием неспецифического опросника SF‑36 (SF‑36 Health Status Survey), который широко используется в различных зарубежных и отечественных исследованиях [9]. Российская версия опросника SF‑36 валидирована Межнациональным центром исследования КЖ г. Санкт‑Петербурга [10]. Опросник SF‑36 отражает, наряду с общим благополучием человека, степень удовлетворенности различными сторонами жизнедеятельности, на которые влияет состояние его здоровья. Опросник состоит из 36 вопросов, сгруппированных в 8 шкал: физическое функционирование (Physical Functioning, PF), ролевое функционирование, обусловленное физическим состоянием (Role‑Physical Functioning, RP), телесная боль (Bodily Pain, BP), общее состояние здоровья (General Health, GH), жизнеспособность, жизненная активность (Vitality, VT), социальное функционирование (Social Functioning, SF), ролевое функционирование, обусловленное эмоциональным состоянием (Role‑Emotional, RE), психическое здоровье (Mental Health, MеH). Все шкалы формируют два интегральных показателя: физический компонент здоровья (Physical Health, PH) и психологический компонент здоровья (Mental Health, MH). Баллы по каждой шкале варьируют от 0 до 100, более высокий показатель по шкале соответствует более высокому показателю КЖ.
Препараты ЗГТ, которые принимали участницы исследования, различались по дозам компонентов и пути введения. Подробное описание вида и схем терапии было представлено нами ранее [8]. Препараты, которые принимали участницы исследования, были разделены в зависимости от дозы эстрогенного компонента (E2), входящей в его состав, на ЗГТ с низкой (1 мг Е2 перорально), стандартной (2 мг Е2 перорально, 1 г 0,1% геля трансдермально, 1,5 мг 0,06% геля трансдермально, 50 мкг Е2 в сутки трансдермально) и высокой дозой Е2 (1,5 и 2,0 г 0,1% геля трансдермально). Отдельно были выделены пациентки, принимавшие комбинированные оральные контрацептивы.
Участницам исследования предлагали заполнить анкету либо по телефону, указанному в медицинской карте, либо на очном приеме у врача. Перед подсчетом показателей проводили перекодировку ответов и их суммирование согласно методике, представленной авторами опросника в руководстве по применению SF‑36 v.2 [9] и «Инструкции по обработке данных, полученных с помощью опросника SF‑36» (автор – компания «Эвиденс»).
Статистический анализ
Статистический анализ и визуализацию полученных данных проводили с использованием среды для статистических вычислений R 4.1.0 (R Foundation for Statistical Computing, Вена, Австрия). Для проверки нормальности распределения анализируемых данных использовали тест Колмогорова–Смирнова. Описательные статистики представлены в виде числа наблюдений (относительная частота) для качественных переменных и среднего (стандартное отклонение) и медианы (1‑й и 3‑й квартили) – для количественных. Для сравнения качественных переменных использовали точный тест Фишера. Для сравнения количественных переменных использовали тест Манна– Уитни (для двух групп) и тест Краскела–Уоллиса (для числа групп более двух) с апостериорным анализом (тест Данна для множественных сравнений). Различия считали статистически значимыми при p<0,05. При проведении корреляционного анализа использовали анализ Спирмена. Ассоциацию считали статистически значимой при p<0,05.
Результаты
Всего в исследование были включены 374 пациентки – 223 пациентки с ПНЯ (группа 1) и 151 пациентка с нормальной функцией яичников (группа 2). Анализ клинико‑анамнестических и антропометрических данных участниц исследования представлен в таблице 1.
Возраст и индекс массы тела (ИМТ) пациенток были сопоставимы в группах сравнения. Акушерский анамнез пациенток также не различался. Средний возраст дебюта заболевания у пациенток с ПНЯ составил 31,0 (6,7) года, средняя длительность заболевания на момент включения в исследование составила 5,2 (3,2) года, средний возраст начала ЗГТ составил 31,5 (6,5) года.
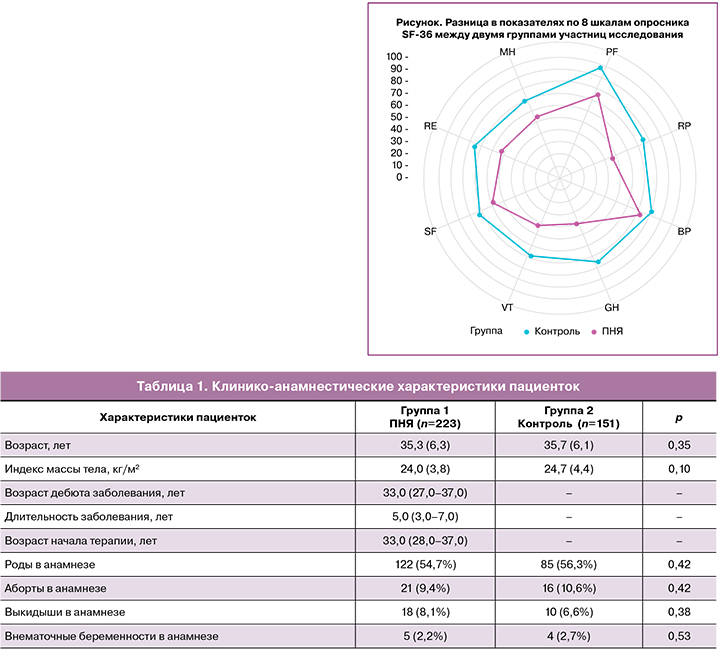
Таблица 2 и рисунок демонстрируют анализ оценок по 8 шкалам опросника SF‑36 в обеих группах участниц исследования, а также рассчитанные исходя из этих данных значения интегральных показателей.
Согласно представленным данным, женщины с ПНЯ имели статистически значимые отличия в отношении всех 8 шкал опросника SF‑36 по сравнению с контрольной группой (p<0,001, p<0,001). Самые низкие баллы в группе 1 были набраны по шкалам VT (Жизненная активность), GH (Оценка общего состояния здоровья), RP (Ролевое функционирование, обусловленное физическим состоянием). Оценки, близкие к 50 баллам, в группе 1 были набраны по шкалам MH (Психическое здоровье) и RE (Ролевое функционирование, обусловленное эмоциональным состоянием).
Согласно полученным данным (табл. 2), для пациенток с ПНЯ (группа 1), по сравнению с пациентками без ПНЯ (группа 2), были выявлены следующие особенности (для большей наглядности данные указаны как разница медиан между группами сравнения по отношению к медиане в группе 2):
- снижение оценки физического функционирования – на 22% (в 1,28 раза);
- снижение оценки ролевого функционирования, обусловленного физическим состоянием, – на 39% (в 1,64 раза);
- снижение оценки интенсивности боли – на 10% (в 1,11 раза);
- снижение оценки общего состояния здоровья – на 47% (в 1,89 раза);
- снижение оценки жизненной активности – на 37% (в 1,59 раза);
- снижение оценки социального функционирования – на 19% (в 1,23 раза);
- снижение оценки ролевого функционирования, обусловленного эмоциональным состоянием, – приблизительно на 30% (в 1,43 раза);
- снижение оценки психического здоровья – на 23% (в 1,30 раза) по сравнению с контрольной группой.
При оценке интегральных показателей в двух группах участниц исследования были получены следующие результаты (табл. 2). Средняя оценка как физического, так и психического компонентов здоровья в группе 1 оказалась значимо ниже, чем в группе 2. Таким образом, ПНЯ (группа 1) была связана со снижением в равной степени средней оценки физического и психического компонентов здоровья пациенток на 18% (в 1,21 раза) по сравнению с группой контроля (группа 2). Также пациентки группы 1 в 3,06 раза реже (ОР=3,06; 95% ДИ 2,39–3,92), чем в группе 2, имели оценку физического компонента здоровья выше нормального 50‑балльного порога. Оценку психического компонента здоровья выше 50 баллов пациентки группы 1 имели в 4,43 раза реже (ОР=4,43; 95% ДИ 2,96–6,63), чем в группе контроля.
В ходе исследования было оценено влияние возраста, ИМТ, особенностей заболевания и длительности проводимой ЗГТ на КЖ пациенток с ПНЯ при помощи корреляционного анализа. Была выявлена обратная корреляционная связь возраста пациенток с показателями интенсивности боли (r=‑0,205; p=0,008) и психического здоровья (r=‑0,232; p=0,002): при увеличении возраста КЖ пациенток с ПНЯ значимо снижалось по этим двум (но не по остальным шести) компонентам опросника SF‑36. КЖ пациенток с ПНЯ не было связано с ИМТ, возрастом дебюта и продолжительностью заболевания, а также с длительностью приема ЗГТ (p>0,05) (табл. 3, 4).
Заключительным этапом исследования был анализ оценок по 8 шкалам опросника SF‑36 у пациенток с ПНЯ в зависимости от дозы эстрогенного компонента в составе ЗГТ, получаемой на момент оценки КЖ (табл. 5). В результате анализа было выявлено, что КЖ пациенток с ПНЯ было напрямую связано с дозой E2 в составе ЗГТ: при увеличении дозы Е2 повышалась оценка по большинству показателей SF‑36. При этом КЖ пациенток, принимавших комбинированные оральные контрацептивы, по большинству показателей было ниже, чем у пациенток, получавших ЗГТ со стандартной дозой Е2, и выше, чем у пациенток, получавших низкодозированную ЗГТ. Только при оценке RE (Ролевое функционирование, обусловленное эмоциональным состоянием) статистически значимых различий выявлено не было, что, однако, может быть связано с особенностями и размерами выборки.
Обсуждение
Результаты нашей работы во многом согласуются с данными, представленными в метаанализе Li X.T. et al. [7] и других ранее проведенных исследованиях по изучению различных аспектов КЖ пациенток с ПНЯ. В исследовании BenettiPinto C.L. et al. с участием 58 женщин с ПНЯ и 58 женщин с сохраненной функцией яичников было показано, что женщины с ПНЯ имели среднюю оценку по физическому компоненту здоровья на 10 баллов ниже, а по психическому компоненту – на 5 баллов ниже, чем в контрольной группе. Пациентки с ПНЯ также имели более чем в 2,5 раза больше шансов набрать менее 70 баллов по шкалам физического и психического компонентов здоровья по сравнению со здоровыми сверстницами. 51 (88%) пациентка с ПНЯ в данном исследовании принимала ЗГТ [11].
По данным результатов исследования Islam R. et al., диагноз ПНЯ был связан со значительным воздействием на 7 из 8 доменов согласно опроснику SF‑36 (p<0,001), а женщины с ПНЯ более чем в 2 раза чаще сообщали о низком КЖ, определяемом как оценки ниже 50 баллов по всем доменам SF‑36 (ОШ 2,11; 95% ДИ 1,66–2,68; р<0,001)) [12].
В работе британских коллег по изучению психосоциальных аспектов КЖ при ПНЯ средние баллы SF‑36 у всех участниц исследования были выше, чем в нашем исследовании, однако разница в оценках общего здоровья и психического здоровья у пациенток с ПНЯ и контроля также оказалась значительной и составила более 10 баллов. Большинство пациенток (69%) в исследовании принимали ЗГТ [13].
Анализируя отдельные компоненты интегральных показателей здоровья, оценки по которым были получены в ходе нашего исследования, можно сделать следующие выводы. Оценки по шкалам, составляющим показатель PH (Физический компонент здоровья), значительно отличались между собой в группе пациенток с ПНЯ. Физический компонент здоровья включает такие показатели, как PF (Физическое функционирование), RP (Ролевое функционирование, обусловленное физическим состоянием), BP (Интенсивность боли), GH (Оценка общего здоровья). 75 баллов в группе 1 были получены по показателям BP (Интенсивность боли) и PF (Физическое функционирование). Шкала BP отражает интенсивность телесной боли и ее влияние на способность заниматься повседневной деятельностью. Типичными жалобами на болевые ощущения при ПНЯ в рамках проявлений эстрогенодефицита являются боли в суставах и мышцах, а также головные боли [14]. Несмотря на статистически значимую разницу между двумя группами участниц в домене BP, различие в абсолютных средних было равным 7 баллам, и по оценке телесной боли женщины с ПНЯ в нашем исследовании отличались от контрольной группы менее, чем по другим доменам. Однако средние баллы по шкале BP в группе 1 соответствовали нормам женщин среднего возраста 40–60 лет (75,15 (24,31)), но не молодых женщин репродуктивного возраста – 25–34 лет (81,7 (21,1)) по данным популяционных исследований [15, 16].
Средние баллы по шкале PF (75,5 (20,5)), которая характеризует степень ограничения физической активности (переноска тяжестей, подъем по лестнице и т.д.) состоянием здоровья, в группе ПНЯ были значимо ниже как в сравнении с контролем (p<0,001), так и в сравнении с нормами, полученными в двух других исследованиях у молодых (90,19 (15,42) и 93,23 (12,46)) и среднего возраста женщин (85,08 (18,66) и 81,81 (18,50)) [5, 17].
Оценка по шкале RP (Ролевое функционирование, обусловленное физическим состоянием) в группе 1 оказалась более чем в 1,5 раза ниже, чем оценка по шкале PF. Это означает, что пациентки с ПНЯ наиболее остро воспринимают ограничение не своей физической активности, а повседневной активности на работе и при выполнении привычных обязанностей по дому. Основываясь только на оценках по шкале PF, ролевое функционирование, обусловленное физическим состоянием, пациенток с ПНЯ было сопоставимо с таковым у пациентов молодого и среднего возраста, страдающих псориатическим артритом (18–34 года – 46,4 (36,6), 35–44 года – 47,1 (24,8)), и значимо отличалось от показателей нормативных значений для здоровых людей того же возраста (p<0,001) [18].
Самые низкие баллы по интегральному показателю PH в группе 1 были набраны по шкале GH (Общее состояние здоровья) – 40,1 (18,0). Эта шкала отражает оценку больным своего состояния здоровья в настоящий момент, перспектив лечения и состояния здоровья в будущем. Известно, что пациентки с ПНЯ сталкиваются с эмоциональным стрессом, когда узнают о своем диагнозе, и продолжают испытывать его на протяжении долгих лет [3]. Женщины с данной патологией невольно сравнивают себя со сверстницами в аспектах физического и психологического благополучия [13]. Отсутствие достаточной социальной поддержки как в обществе, так и при коммуникации с врачом [19], недостаток информации о заболевании, перспективах и целях лечения [13, 20], страх перед преждевременным старением [21] могут объяснить то, что пациентки с ПНЯ в нашем исследовании демонстрировали оценку своего состояния здоровья почти в 2 раза ниже, чем женщины того же возраста с сохраненной функцией яичников, несмотря на принимаемую ЗГТ. Эти выводы согласуются с данными, полученными в ходе ряда исследований, вошедших в метаанализ [7]: женщины с ПНЯ имеют значимо худшие показатели физического здоровья (p<0,001), «чувствуют себя менее здоровыми», чем сверстницы, испытывают чувство «бесполезности и безнадежности в отношении своего физического здоровья» [11].
Общие оценки по PH (Физический компонент здоровья) у пациенток с ПНЯ в текущем исследовании были несколько выше, чем по MH (Психический компонент здоровья) (44,6 (8,9) против 37,9 (9,8)). Психический компонент здоровья по опроснику SF‑36 включает шкалы: VT (Жизненная активность), SF (Социальное функционирование), RE (Ролевое функционирование, обусловленное эмоциональным состоянием), MH (Психическое здоровье). Самые низкие баллы в группе 1 были набраны по шкале VT (Жизненная активность). VT подразумевает ощущение себя полным сил и энергии, отсутствие усталости или, напротив, ощущение истощения. Наше предыдущее исследование показало, что усталость была самым распространенным симптомом у пациенток с ПНЯ и сохранялась несмотря на принимаемую ЗГТ (данные не опубликованы). Пациентки жаловались на чувство истощения, усталость по утрам и усталость, не соответствующую физическим и эмоциональным нагрузкам. Оценки по VT у пациенток с ПНЯ в текущем исследовании оказались близки к аналогичным у женщин с депрессивным расстройством (51,3 (40,6–60,8)) и рассеянным склерозом (47,6 (36,7–62,5)) по данным популяционного исследования среди более чем 15 000 участников [22]. Полностью согласуются с полученными нами данными по оценке VT результаты исследования Mann E. et al., в котором сравнивали показатели КЖ женщин с ПНЯ и женщин с физиологической менопаузой: среди 136 пациенток с ПНЯ, 94 (70%) из которых регулярно принимали ЗГТ, набраны средние баллы по шкале VT, равные 41,3 (21,3). Полученные баллы были значимо ниже, чем в группе сравнения – 59,4 (22,4) (p<0,001) [23].
Оценки по MH (Психическое здоровье) в группе 1 в нашем исследовании были близки к оценке женщин с тревожно‑депрессивными расстройствами (59,1 (48,4–67,7)) [22]. Шкала MH характеризует наличие или отсутствие тревоги и депрессии, является общим показателем положительных эмоций. По нашим данным, тревожность и депрессивное состояние продолжают беспокоить более 40% женщин с ПНЯ на фоне приема ЗГТ, а повышенная раздражительность и нервозность – более 80% (данные не опубликованы). Эмоциональное состояние участниц группы 1, по их мнению, существенным образом негативно влияло на повседневную деятельность (большие затраты времени на работу, уменьшение объема работы, снижение ее качества и т.п.) и социальную активность (общение с близкими, друзьями, коллегами), что отражают низкие баллы по шкалам RE (Ролевое функционирование, обусловленное эмоциональным состоянием) (52,7 (44,0)) и SF (Социальное функционирование) (58,7 (18,7)). Снижение показателей по всем психосоциальным аспектам КЖ у женщин с ПНЯ в сравнении со здоровыми сверстницами было зафиксировано в работе Liao K.L.M. et al.: участницы основной группы (ПНЯ) значимо чаще сообщали о депрессии, высоком уровне стресса, меньшей удовлетворенности жизнью в целом, заниженной самооценке и сексуальных проблемах [24]. Также важно отметить, что в данном исследовании 84% его участниц принимали ЗГТ. Значимо более низкие оценки по всем шкалам психического компонента здоровья (RE, SF, VT, MH) пациентки с ПНЯ демонстрировали также в сравнении с постменопаузальными женщинами (p<0,001) в ранее упомянутой работе Mann E. et al. [23].
По данным литературы, женщины негативно воспринимают менопаузу, а ее наступление связано с неблагоприятными психологическими последствиями [25]. Однако вышеуказанные результаты свидетельствуют о том, что именно преждевременная, а не своевременная физиологическая менопауза приносит больший эмоциональный стресс. Женщины с естественной менопаузой воспринимают свое здоровье соответственно возрасту и не имеют завышенных ожиданий. Пациентки с ПНЯ, вероятно, ожидают от своего здоровья большего, что приносит им эмоциональные страдания. В дополнение к вышесказанному считаем важным добавить, что уровень КЖ коррелирует с тяжестью состояния и проявлениями заболевания по мнению пациента и не всегда совпадает с оценкой тяжести заболевания по мнению врача. Этот вывод в своих работах уже подтвердили многие исследователи. Например, в работе Coffey S. et al. синдром поликистозных яичников был ассоциирован с большим неблагоприятным влиянием на психологический компонент КЖ, чем при многих других хронических заболеваниях, таких как астма, эпилепсия, сахарный диабет, болезни сердца и артрит, которые в медицине воспринимаются как гораздо более серьезные заболевания с тяжелыми последствиями для здоровья [26].
Анализ КЖ пациенток с ПНЯ в нашем исследовании показал, что общий балл интегрального показателя психического компонента здоровья, так же как в случае физического компонента, зависел от дозы эстрогенного компонента в составе ЗГТ, которую принимали пациентки: к нормальному 50‑балльному порогу (49,0 (5,9)) приблизились только оценки тех участниц, которые принимали высокодозированную, но не наиболее часто назначаемую ЗГТ со стандартной дозой Е2 (p=0,019). Отмеченное улучшение показателей КЖ с увеличением дозы Е2 в составе ЗГТ соответствует результатам анализа удовлетворенности лечением пациенток с ПНЯ: положительная оценка терапии в 100% случаев была дана только пациентками, которые использовали высокодозированную ЗГТ, тогда как пользователи наиболее часто назначаемой ЗГТ со стандартной дозой Е2 были довольны терапией только в 55% случаев [8].
Заключение
Результаты нашего исследования показали, что ПНЯ оказывает длительное негативное влияние на физический и, в большей степени, на психический компонент здоровья. Низкое КЖ, сопоставимое с таковым при ряде серьезных хронических заболеваний, отмечается у пациенток с ПНЯ несмотря на регулярный прием ЗГТ. Измерение КЖ необходимо использовать клиницистам как неотъемлемую часть общей оценки состояния здоровья пациенток. Основной стратегией для улучшения КЖ женщин с ПНЯ должно быть адекватное восполнение дефицита эстрогенов путем назначения достаточных доз ЗГТ. Для улучшения результатов лечения данной патологии следует рассмотреть внедрение междисциплинарной модели консультирования и психологической поддержки пациенток.



