Полипы слизистой цервикального канала (ПЦК), представляя доброкачественные изменения шейки матки, характеризуются скудной клинической симптоматикой и рецидивирующим течением, частота которых, по данным разных авторов, колеблется от 10 до 19%, в то время как в сочетании с другими гинекологическими заболеваниями она может достигать 70% [1–5, 6]. Частота малигнизации ПЦК варьируется от 0,1 до 10% и с возрастом заметно увеличивается [1–3, 6–9].
В настоящее время для диагностики патологических процессов эндомиометрия тела и шейки матки используется широкий арсенал современных методов визуализации.
Эффективность кольпоскопии в выявлении ПЦК, выходящих за пределы наружного зева шейки матки, абсолютна и не вызывает сомнений. Вместе с тем, с помощью данного метода диагностика полипов, локализованных в перешейке, в верхней и средней трети цервикального канала невозможна [2, 5, 10].
Цервикогистероскопия представляет возможность осуществлять не только непосредственный осмотр эндоцервикса с оценкой складчатости его слизистой оболочки, ее окраски, обнаружения полиповидных образований, их точной локализации и особенностей сосудистой ножки, но и их прицельную биопсию, а также хирургическое лечение [2, 11, 12].
Однако данная технология по уровню инвазивности, безусловно, уступает доступному и широко распространенному, носящему скрининговый характер, трансвагинальному ультразвуковому исследованию органов малого таза, предоставляющему объективную информацию о структуре шейки матки и состоянии цервикального канала [3, 13–16]. Вместе с тем, существование разноречивых данных о диагностических возможностях вышеуказанного метода послужили поводом определить эффективность и точность использования трансвагинальной эхографии и цервикогистероскопии в выявлении ПЦК на основе сравнительного анализа результатов статистической математической обработки и гистологической верификации соскобов. Последнее и стало целью настоящего исследования.
Материал и методы исследования
Обследованы 972 пациентки в возрасте от 24 до 72 лет, госпитализированные с подозрением на внутриматочную патологию в гинекологическую клинику ГКБ им. С.П. Боткина в период с марта 2011 по сентябрь 2012 г.
 Критериями включения в исследование были патологические маточные кровотечения, патологические бели, подозрение на внутриматочную патологию по данным трансвагинальной эхографии, бесплодие и невынашивание беременности. Всем пациенткам наряду со стандартным комплексом общеклинического обследования применялись инструментальные методы: расширенная кольпоскопия, ультразвуковое сканирование органов малого таза, цервикогистероскопия/оперативная гистероскопия с раздельным диагностическим выскабливанием слизистой канала и полости матки, с последующим патоморфологическим исследованием удаленных тканей.
Критериями включения в исследование были патологические маточные кровотечения, патологические бели, подозрение на внутриматочную патологию по данным трансвагинальной эхографии, бесплодие и невынашивание беременности. Всем пациенткам наряду со стандартным комплексом общеклинического обследования применялись инструментальные методы: расширенная кольпоскопия, ультразвуковое сканирование органов малого таза, цервикогистероскопия/оперативная гистероскопия с раздельным диагностическим выскабливанием слизистой канала и полости матки, с последующим патоморфологическим исследованием удаленных тканей.
Первый этап обследования включал эхографическое исследование органов малого таза на аппарате Logic5 PRO (GE, USA) с трансвагинальным датчиком частотой 6,5 МГц. При визуализациии шейки матки оценивали следующие ее характеристики: размеры – нормальные, увеличенные; форму – цилиндрическая, коническая, неправильная; структуру – однородная, неоднородная (форма, размер, положение включений); эндоцервикс – толщина переднего и заднего листков, однородный, неоднородный (форма, размер, положение, количество очагов неоднородности), четкость контуров; цервикальный канал – ширина, четкость контуров, наличие или отсутствие деформаций, дополнительных образований (при наличии – их форма, размер, структура, положение, количество).
На втором этапе выполняли гистероскопию и гистерорезектоскопию, используя эндоскопическое оборудование фирмы «Olympus» (Япония), с жестким операционным гистероскопом (диаметр наружного ствола – 6,5 мм) монополярным (8 мм) и биполярным (9 мм) гистерорезектоскопами в условиях расширения полости матки 5% раствором глюкозы или физиологическим раствором посредством утеромата. Цервикогистероскопия с прицельной или тотальной биопсией патологических образований слизистой канала шейки и эндометрия позволяла получить полное представление и сформулировать клиническое заключение о состоянии цервикального канала, а также наличии патологии полости матки.
Полипэктомия проводилась либо традиционным методом откручивания после фиксации последних хирургическим зажимом, либо прицельно, в рамках оперативной гистероцервикоскопии, применяя эндохирургические гистероскопические микроинструменты (ножницы, щипцы) с последующей коагуляцией их основания. Выбор метода удаления полипа слизистой канала шейки матки зависел от возможностей его визуализации. После тотального выскабливания слизистой канала шейки и полости матки в обязательном порядке осуществлялась контрольная гистероскопия.
Патоморфологическое исследование удаленных тканевых образований было референтным тестом верификации диагноза.
Определение точности и диагностической эффективности методов основывалось на следующих полученных путем математических расчетов параметрах: чувствительность, специфичность, прогностическая ценность положительного результата теста, прогностическая ценность отрицательного результата теста, претестовая вероятность (распространенность – преваленс), отношение правдоподобия положительного результата, отношение правдоподобия отрицательного результата, претестовые шансы [17–19].
Результаты исследования
 Период от момента первого обнаружения ПЦК до их удаления составил в среднем 6±3 месяца. ПЦК, расположенные в области наружного зева шейки матки, обнаружены у 24 больных (16,6%). При гинекологическом осмотре шейки матки в зеркалах и кольпоскопии они имели вид округлых или дольчатых, единичных или множественных образований красного или розового цвета, с гладкой поверхностью, шириной от 0,5 до 2,0 см и длиной от 0,5 до 5,0 см.
Период от момента первого обнаружения ПЦК до их удаления составил в среднем 6±3 месяца. ПЦК, расположенные в области наружного зева шейки матки, обнаружены у 24 больных (16,6%). При гинекологическом осмотре шейки матки в зеркалах и кольпоскопии они имели вид округлых или дольчатых, единичных или множественных образований красного или розового цвета, с гладкой поверхностью, шириной от 0,5 до 2,0 см и длиной от 0,5 до 5,0 см.
У 120 больных (83,3%) полипы не определялись ни при гинекологическом осмотре шейки матки в зеркалах, ни при кольпоскопии. Эти образования с локализацией в верхней и средней трети цервикального канала были заподозрены при трансвагинальном ультразвуковом сканировании или оказались случайной находкой при цервикогистероскопии.
При проведении трансвагинальной эхографии ПЦК диагностированы у 188 из 972 пациенток; из их числа на основании патоморфологического исследования верифицированы у 101 (истинно положительные результаты, ИП). У остальных 87 больных (ложноположительные результаты, ЛП) ПЦК не обнаружены. В этих наблюдениях при гистероскопии отмечено скопление густой эхопозитивной слизи и множество мелких кистозно-расширенных желез цервикального канала. В то же время у 32 больных с не выявленными при трансвагинальной эхографии ПЦК последние были диагностированы при гистероскопии и в дальнейшем подтверждены патоморфологически (ложноотрицательные результаты, ЛО).
У 752 пациенток ПЦК не визуализировались ни при трансвагинальном эхографическом сканировании, ни при гистероскопии и не были подтверждены результатами патоморфологическоого исследования (истинно отрицательные результаты, ИО). Результаты диагностики ПЦК ультразвуковым методом исследования представлены в табл. 1.
Использование трансвагинальной эхографии у 162 (16,7%) из 972 больных позволило выявить кисты желез эндоцервикса. Последние были представлены эхонегативными структурами округлой или овоидной формы с тонкой капсулой диаметром от 5 до 15 мм. При осмотре шейки матки в зеркалах они могли быть ошибочно приняты за полипы нижней трети эндоцервикса.
Толщина срединной эхоструктуры (М-эхо) цервикального канала колебалась от 1 до 18 мм, с наличием в ней образований повышенной эхогенности овальной формы, дилатирующих цервикальный канал, являющихся полипами эндоцервикса на фоне эхонегативной слизи. В отсутствие визуализации полипов в I фазе менструального цикла (в зависимости от количества цервикальной слизи) передне-задний размер М-эха достигал 3–6 мм, во II фазе – 2–4 мм. Минимальные размеры М-эха (от 1 до 2 мм) отмечались у женщин в постменопаузе.
Локализованные в верхней и средней трети шейки матки железисто-фиброзные и фиброзные полипы диаметром 0,5–1,0 см в зависимости от выраженности фиброзного компонента при ультразвуковом исследовании представляли собой образования овальной формы средней или повышенной эхогенности. Визуализацию облегчало наличие в расширенной области экзофитного образования, частично перекрывающего просвет цервикального канала, слизи. Эхонегативное изображение жидкости (слизи), подчеркивая контуры патологического объекта повышенной эхогенности, способствовало его лучшей эхографической диагностике. Ножки крупных полипов в ряде случаев определялись в виде узкой эхопозитивной структуры, придававшей трехслойный характер продольному ультразвуковому сечению цервикального канала: верхняя линия – слизистая передней стенки, нижняя – слизистая задней стенки, средняя – изображение ножки полипа.
В то же время мелкие железистые полипы диаметром до 0,5 см, расположенные в нижней и средней третях канала шейки матки, выявленные при кольпоскопии и цервикогистероскопии, не были обнаружены при ультразвуковом исследовании, так как гипоэхогенная структура последних «сливалась» с изображением миометрия шейки матки или слизи в просвете шеечного канала. Все полипы, исходящие из нижней трети цервикального канала, вблизи от наружного зева, легко выявляемые при гинекологическом осмотре и кольпоскопии, не удавалось четко визуализировать при ультразвуковом исследовании. Исключение составляли ПЦК с выраженным фиброзным компонентом и размерами менее 1 см.
Из 134 выявленных при цервикогистероскопии полиповидных образований канала шейки матки не были обнаружены при трансвагинальной эхографии 32. Причем 24 из их числа имели размеры до 5 мм, в остальных 8 случаях – от 6 до 8 мм; морфологическая картина большинства из них была представлена железистыми структурами.
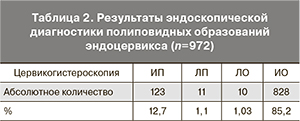
Цервикогистероскопия выполнена у 964 (99,2%) из 972 больных. Остальным 8 (0,8%) пациенткам, перенесшим ранее субтотальную гистерэктомию, произведена цервикоскопия. Полиповидные образования при диагностической цервикогистероскопии визуально определялись в 134 случаях, в 123 из них на основании результатов гистологического исследования диагноз ПЦК был верифицирован (ИП). ЛП имели место в 11 случаях: в 5 наблюдениях выявлена морфологическая картина эндометриальных полипов, в 6 за ПЦК были приняты папилломы, складки слизистой канала и полиповидная гиперплазия слизистой эндоцервикса. В 10 ЛО при морфологически подтвержденных ПЦК последние при цервикогистероскопии ошибочно приняты за складки и утолщения слизистой цервикального канала. У 828 пациенток ПЦК не визуализировались ни при цервикогистероскопии, ни при морфологическом исследовании соскобов цервикального канала (ИО). Результаты диагностики ПЦК эндоскопическим методом исследования представлены в табл. 2.
Следует отметить, что только в 34,6% случаев полипы эндоцервикса визуализировались в момент введения эндоскопа, в остальных случаях – в момент его выведения из полости матки.
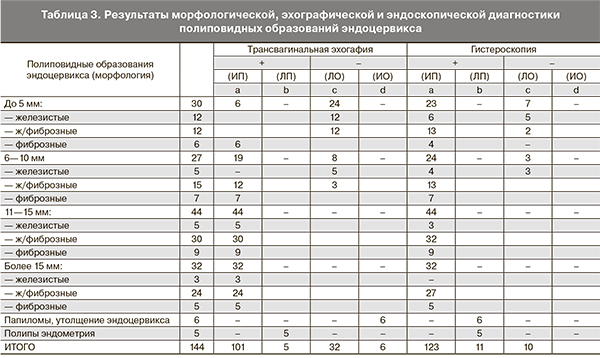
Данные патоморфологических заключений 144 удаленных полиповидных образований канала шейки матки в сопоставлении с результатами их визуализации при трансвагинальном сканировании и цервикогистероскопии представлены в табл. 3.
В 133 наблюдения морфологически подтвержденных ПЦК вошли 123 ИП и 10 ЛО случаев. При этом в 81 (60,9%) наблюдении были выявлены фиброзно-железистые, в 27 (20,3%) – фиброзные и в 25 (18,8%) – железистые ПЦК.
При диагностической цервикогистероскопии из 123 больных с ПЦК у 64 (45,7%) полипы исходили из нижней трети цервикального канала, у 51 (36,4%) локализовались в средней трети цервикального канала, в 21 (15,0%) случае – в верхней трети цервикального канала.
Клинико-анамнестический анализ 133 пациенток с морфологически верифицированными ПЦК показал, что возраст больных колебался от 24 до 72 лет. Пациентки репродуктивного возраста (от 24 до 45 лет) составили 30,1% (40), от 45 до 55 лет – 25,6% (34). В периоде постменопаузы находилось 44,4% (59) больных, причем длительность постменопаузы колебалась от 1 года до 20 лет.
Жалобы на обильные и длительные менструации по типу мено- и метроррагии предъявляли 18,0% пациенток (24 случая), на кровотечения в постменопаузе – 13,5% (18 случаев), на контактные кровяные выделения – 24,1% (32 случая). Частота бесплодия составила 14,3%. Первичным бесплодием страдали 10 больных (7,5%), вторичным – 9 (6,8%), у 5 пациенток (3,4%) не было родов, тогда как остальные 109 больных (81,9%) выполнили свою генеративную функцию. Более двух искусственных абортов в анамнезе имели 44 больные (33,1%).
Псевдоэрозию шейки матки диагностировали в прошлом более чем у половины пациенток – 75 (56,4%), причем только 31 женщина (41,0%) лечилась по этому поводу (диатермокоагуляция или криодеструкция шейки матки). На момент исследования рубцовая деформация и псевдоэрозия шейки матки у 14 больных (10,5%) сочетались с ПЦК. Гинекологические заболевания отрицали 37 больных (27,0%). В анамнезе у 38 исследуемых (28,6%) имелись указания на перенесенные в прошлом хронические воспалительные заболевания влагалища, матки и ее придатков. Операции на придатках матки проводились у 16 пациенток (12,0%), а 4 больным (3,0%) ранее была выполнена надвлагалищная ампутация матки. На момент обследования у 50 больных (37,6%) ПЦК сочетались с миомой матки, у 34 (25,6%) – с полипами эндометрия, у 18 (13,5%) – с гиперплазией эндометрия (14 случаев простой, 4 – сложной и 2 – атипической гиперплазии), у 15 больных (11,3%) – с атрофией эндометрия. Аномалия развития в виде двурогой матки отмечена у 2 женщин (1,5%).
При изучении анамнеза у 48 больных (36,1%) с рецидивирующими полипами было установлено, что рецидивы возникали в период от 6 месяцев до 10 лет после предшествующего удаления полипа. Малигнизация полипа цервикального канала была диагностирована у 1 (0,2%) из пациенток с рецидивирующим полипом.
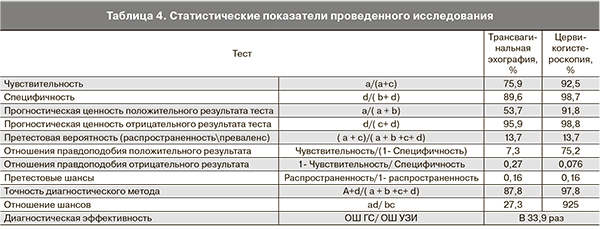
Данные сравнительного анализа эффективности трансвагинальной эхографии и цервикогистероскопии в диагностике ПЦК представлены в табл. 4.
Обсуждение
Литературные данные относительно эффективности использования различных методов визуализации в диагностике ПЦК разноречивы. При гинекологическом осмотре и кольпоскопии выявляются полипы, которые выходят за наружный зев шейки матки, имеют длинную ножку и (или) исходят из нижней и средней трети цервикального канала [2].
Как показали наши исследования, точность трансвагинальной ультразвуковой диагностики зависит от размера и локализации полипов. Визуализации доступны полипы эндоцервикса, имеющие размеры более 0,5 см, исходящие из верхней и средней трети цервикального канала. Практически недоступны для исследования полипы, расположенные в нижней трети цервикального канала, вблизи от наружного зева, независимо от их размеров. Затруднения интерпретации эхографической картины возникают при железистых полипах эндоцервикса, которые имеют листовидную, уплощенную форму, не приводят к расширению цервикального канала и по своим акустическим характеристикам близки к окружающему эндоцервиксу и цервикальной слизи.
В нашем исследовании при проведении сравнительного анализа эффективности трансвагинальной эхографии и цервикогистероскопии в диагностике ПЦК чувствительность и специфичность ультразвукового исследования составили 75,9 и 89,6% соответственно; положительное вероятностное отношение (увеличение вероятности наличия полипа при характерной эхографической картине) – 7,3, отрицательное – 0,27. Точность трансвагинального сканирования по нашим данным составила 87,8%, что не позволило нам считать самостоятельное использование метода достаточно информативным.
Цервикогистероскопия обладает очень высокой чувствительностью и специфичностью – 92,5 и 98,7% соответственно. Ее положительное вероятностное отношение – 75,2, отрицательное – 0,076, точность диагностического метода – 97,8%. Полученные нами данные свидетельствуют о том, что цервикогистероскопия является более информативным методом диагностики ПЦК и в
33,9 раза эффективнее выявляет полипы эндоцервикса, чем эхографическое исследование.
Необходимо отметить, что примерно в 30,0% случаев ПЦК сочетаются с полипами эндометрия, следовательно, обнаружение полипа в эндоцервиксе может служить косвенным признаком, указывающим на наличие полипа в полости матки, что согласуется с нашими данными.
Проведенный нами анализ информативности различных методов выявления полипов эндоцервикса позволил установить, что цервикогистероскопия является оптимальным методом диагностики. В результате применения этого метода в 97,8% диагностируются патологические изменения цервикального канала, определяются их характер и локализация, распространенность процесса по протяжению, обеспечивается контроль за качеством диагностического выскабливания и возможный метод его хирургической коррекции. Все манипуляции необходимо осуществлять под визуальным контролем, без которого в 70–90% не происходит полного удаления патологического очага.
Не вызывает сомнения возможность применения трансвагинальной эхографии в качестве скринингового метода диагностики полипов эндоцервикса на амбулаторном этапе обследования. Но «золотым стандартом» диагностики и одновременно лечения путем эндоинструментального и высокоэнергетического электрохирургического воздействия на основание полипа с целью его удаления является цервикогистероскопия с использованием терапевтического гистероскопа в условиях стационара.