Репродуктивное здоровье, в частности женское является одной из наиболее важных проблем современного общества. Поэтому неудивительно, что проблема рака женских репродуктивных органов находится под неусыпным вниманием медицины. Наиболее представительными из них являются рак молочной железы (РЖМ) (по МКБ-10 – С50), рак шейки матки (РШМ) (С53), рак тела матки (РТМ) (С54) и рак яичника (РЯ) (С56).
Ежегодно более 1 млн женщин заболевают РМЖ, который составляет почти четверть всех женских злокачественных опухолей. Самая высокая заболеваемость отмечается в развитых странах и оценивается в 360 тыс. и более новых случаев в год в Европе и 200 тыс. и более – в США [1]. В настоящее время во всем мире примерно 4,4 млн женщин страдают РМЖ [2]. По данным ВОЗ ежегодно в мире 500 тыс. женщин заболевают РШМ. При этом 270 тыс. умирает в течение года [3, 4]. 7,1% всех онкологических заболеваний принадлежит РТМ [5].
Только в России в 2011 г. выявлено более 100 тыс. случаев рака репродуктивных органов, в том числе 57,5 тыс. – РМЖ, 14,8 тыс. – РШМ, 20,8 тыс. – РТМ и 13,0 тыс. – РЯ. В том же году зафиксировано 23,3 тыс. смертей от РМЖ, 6,4 тыс. – от РШМ, 7,6 тыс. – от РЯ и 6,5 – от РТМ [6].
Во всем мире отмечен рост заболеваемости раком репродуктивных органов [7, 8]. В России с 2002 по 2011 г. число впервые взятых на учет больных выросло: РМЖ – на 25,3%, РШМ – на 20,3%, РТМ – на 30,8%, РЯ – на 7,4% [6, 9]. При этом заметно (до 21,8%) возросла летальность в течение первого года с момента установления диагноза по всем 4 изучаемым локализациям [10].
Динамические процессы заболеваемости во многом несут отпечаток особенностей и условий проживания населения. Если за 15-летний период показатели заболеваемости РМЖ у коренного населения Республики Тыва увеличились на 55,8%, то у пришлого – на 5,3% [11].
Положительная динамика заболеваемости населения раком репродуктивных органов, неравномерность географического распространения заболевания, выраженное различие среди этнических популяций, противоречивость отдельных гипотез о факторах риска [4–6, 11] говорят об актуальности эпидемиологического мониторинга этих заболеваний на местах, в частности в Приморском крае, который имеет свои ярко выраженные климато-географические, медико-демографические, социальные и техногенные особенности. К тому же, по данным исследований в регионе Сибири и Дальнего Востока 1989–2003 гг., край был отнесен к территориям повышенного риска, по крайней мере в отношении РМЖ [11].
Цель исследования. Выявление особенностей заболеваемости раком репродуктивных органов женского населения Приморского края, динамики этого процесса в ретроспективе за 1992–2011 гг. и оценка прогноза до 2017 г.
Материал и методы исследования
Информацией послужил Банк данных о больных с впервые выявленными случаями рака репродуктивных органов у женщин Приморского края за 20 лет (1992–2011 гг.) – всего 6812 случаев. Банк сформирован в НИИ онкологии СО РАМН (Томск) на основе медицинской документации онкологических диспансеров региона Сибири и Дальнего Востока, а также медицинских отчетов прозектур, ЗАГСов, ЦСУ.
Использовались методы статистической оценки заболеваемости злокачественными новообразованиями, рекомендованные Минздравом России [12], и другие адекватные методы математической статистики, применяемые при эпидемиологических исследованиях. Анализировались интенсивные (ИП) и стандартизованные по мировому стандарту (СП) показатели заболеваемости на 100 тыс. женского населения (‰00). При изучении динамики заболеваемости использовался метод, описывающий динамические процессы с помощью линейных уравнений П=АТ+В, где П – показатель заболеваемости (СП или ИП), А и В – коэффициенты уравнения, Т – параметр времени (порядковый номер года с началом отсчета Т0=1992 г.). Параметры А и В рассчитывались по методу наименьших квадратов [13]. Для усиления статистической представительности определялись среднегодовые показатели по данным 4 пятилетних периодов. Сравнение проводилось между первой (1992–1996 гг.) и последней (2007–2011 гг.) пятилетками.
Результаты исследования и обсуждение
В структуре онкологической заболеваемости женского населения Приморского края на долю рака репродуктивных органов в первой пятилетке исследуемого периода приходилось 36,8%, в последней – 38,6%, то есть более 1/3 всех остальных злокачественных новообразований (рис. 1 см. на вклейке). Заболеваемость каждым из видов опухолей этой группы имеет свои особенности.
Рак молочной железы занимает ведущее положение как среди злокачественных опухолей вообще, так и среди рака женских репродуктивных органов. В ранговом распределении локализаций у женщин Приморского края в 1992–1996 гг. РМЖ занимал 1-е место (18,8±0,7%). К 2007–2011 гг. его удельный вес вырос на 9,0% (20,5±0,6%), по-прежнему оставаясь ведущей локализацией. В структуре рака женских репродуктивных органов его доля была 51,0%, к 4-й пятилетке она увеличилась до 53,1%, составив более их половины (рис. 1 см. на вклейке).
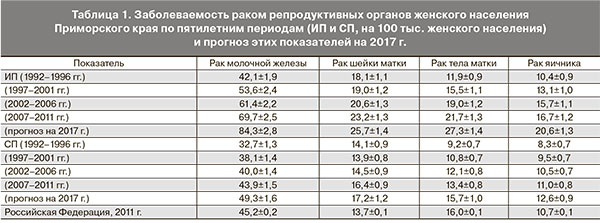
ИП заболеваемости РМЖ со временем растут, о чем свидетельствует тенденция линии тренда, отражающая погодичную динамику этих показателей (рис. 2 см. на вклейке). Соответственно растут и ИП, усредненные по четырем пятилетним периодам (табл. 1). Темпы прироста ИП от пятилетки к пятилетке снижаются от 27,3 до 13,5%. Тем не менее, с 1992–1996 по 2007–2011 гг. ИП вырос на 65,6%. Этот рост, в первую очередь, обусловлен ежегодным увеличением числа больных с впервые выявленным РМЖ – за 20-летний период в среднем от 481 больной в год по данным первой из исследуемых пятилеток, до 723 – в четвертой.
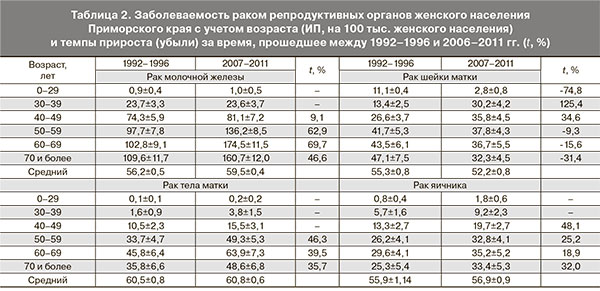
Повозрастные характеристики динамики заболеваемости женского населения Приморского края РМЖ представлены в табл. 2.
Из табл. 2 видно, что в возрастной группе женщин до 40 лет увеличения ИП за исследуемый период времени практически не выявлено, после 40 лет ИП во времени увеличиваются. Самый высокий рост с темпом прироста 62,9–69,7% отмечен в 50–69 лет, затем он несколько снижается. Средний возраст больных РМЖ за период исследования снизился на 3,3 года.
Как видно из рис. 2 см. на вклейке и табл. 1, ИП во всех случаях был больше СП. В динамике со временем этот разрыв увеличивался с 1,3 раза в первой пятилетке, до 1,6 раза в последней. Превышение ИП над СП говорит о том, что имеет место отклонение распределения больных по возрастам от мирового стандарта в сторону большего количества лиц старшего возраста, а более интенсивный рост ИП по сравнению с СП происходит в значительной мере за счет старого населения, о чем свидетельствует также табл. 2.
Экспериментальные погодовые значения ИП, сглаженные линией тренда с высокой значимостью (r=0,97; р≤0,0001), описываются линейным уравнением ИП(0)=1,8Т+4,0. Продолжение линии тренда позволяет прогнозировать уровень ИП заболеваемости РМЖ на последующие годы. Так, к 2017 г. ИП заболеваемости может вырасти еще на 20,9% по сравнению с 2007–2011 гг. (рис. 2 см. на вклейке, табл. 1).
Из рис. 2 также следует, что СП заболеваемости РМЖ со временем растет, но рост этот носит более сглаженный характер по сравнению с ИП. С 1992–1996 по 2007–2011 гг. СП вырос на 34,5%, тем самым приблизившись к уровню заболеваемости по России в 2011 г. [6], оставаясь ниже его. Темп прироста снижался от 16,5 до 5,0–9,7%.
Для СП линия тренда РМЖ с высокой степенью значимости (r=0,91; р≤0,0001) описывается уравнением СП(0)=0,68Т+32,2. В этом случае по прогнозу к 2017 г. СП может вырасти еще на 9,1% и превысить уровень Российской Федерации 2011 г. (табл. 1).
Рак шейки матки в структуре онкологической заболеваемости женщин Приморского края в 1992–1996 гг. занимал 5-е место (8,1±0,5%) после РМЖ, рака кожи, желудка и легкого. К 2007–2011 гг. его удельный вес снизился до 6,8±0,4%. Однако в силу изменения удельного веса других локализаций он оказался на 3-м месте после РМЖ и рака кожи (рис. 1 см. на вклейке). Среди рака других репродуктивных органов в первой пятилетке РШМ принадлежал 21,9%, в последней – 17,7%. В обоих случаях он занимал 2-е место после РМЖ.
Тенденция роста ИП выражена и трендом, описывающим экспериментальные погодовые значения заболеваемости населения РШМ (рис. 3, см. на вклейке), и в средних уровнях ИП (табл. 1), которые за период исследования росли с возрастающим темпом прироста с 5,0 до 12,6%. В целом за время исследования заболеваемость РШМ выросла на 28,2%. Этот рост в основном обусловлен ежегодным увеличением числа больных с впервые выявленным РШМ от 206 случаев в год, по данным пятилетки 1992–1996 гг., до 241 – в 2007–2011 гг.
С возрастом заболеваемость РШМ растет, однако после 30 лет можно говорить об относительной стабилизации ИП: их значения лежат в пределах доверительных интервалов. Что касается изменения уровней заболеваемости во времени, то рост имеет место только в возрасте 30–39 и 40–49 лет, в остальных возрастных группах отмечено снижение заболеваемости, причем после 50 лет с возрастающим темпом снижения. Средний возраст больных РШМ уменьшился за период исследования на 3,1 года (табл. 2).
Экспериментальные погодовые значения ИП с достаточно высокой степенью значимости (r=0,77; р≤0,001) описываются линейным уравнением ИП(0)=0,35Т+16,9. К 2017 г. По прогнозу к 2017 г. ИП заболеваемости РШМ может вырасти еще на 10,8% по сравнению с 2007–2011 гг.
Как и в случае с РМЖ во всех пятилетках ИП был больше СП (табл. 1). Это говорит о том, что имеет место отклонение распределения больных по возрастам от мирового стандарта в сторону большего количества лиц старого возраста. В динамике со временем этот разрыв изменяется не существенно.
Подобная возрастная особенность заболеваемости РШМ привела к тому, что в первых трех пятилетках СП в динамике изменялись мало, то есть оставались практически равными. И только в 4-й пятилетке СП повысился после 3-й на 13,1% (всего за время исследования на 16,0%) (табл. 1).
Линия тренда СП со значимостью (r=0,56; р≤0,01) описывается уравнением СП(0)=0,16Т+32,2 и носит более сглаженный характер по сравнению с ИП, что следует из меньшего значения показателя уравнения, определяющего угол наклона линии. По прогнозу к 2017 г. по Приморскому краю СП может превысить уровень заболеваемости 2007–2011 гг. еще на 4,8%, и уровень Российской Федерации 2011 г. [6] на 25,5%.
Рак тела матки в структуре онкологической заболеваемости женщин Приморского края в 1992–1996 гг. занимал 6-е место (5,3±0,4%) после РМЖ, рака кожи, желудка, легкого и РШМ. К 2007–2011 гг. его удельный вес вырос до 6,4±0,4%, в результате чего РТМ переместился на 4-ю ранговую позицию после РМЖ, рака кожи и РШМ (рис. 1 см. на вклейке). В структуре репродуктивных органов РТМ занимал 3-е место после РМЖ и РШМ, его доля выросла с 14,4 до 16,6%.
Из табл. 1 видно, что ИП заболеваемости РТМ за период исследования вырос на 82,3%. Темп прироста ИП от пятилетки к пятилетке снижался от 30,2 до 14,2%. Этот рост, в первую очередь, обусловлен ежегодным увеличением числа больных с впервые выявленным РТМ в среднем от 136 больных в год по данным 1992–1996 гг. до 225 – по данным 2007–2011 гг.
С возрастом ИП заболеваемости РТМ растут (табл. 2). Отмечен их рост и в динамике за исследуемый период. Однако на значимом уровне этот рост выявлен только после 50 лет, когда ИП растут с темпами прироста 35,7–46,3%, что говорит о том, что рост заболеваемости женщин Приморского края происходил за счет старого населения. Самый высокий прирост отмечен в 40–59 лет. Средний возраст больных при этом практически не изменился, оставаясь в пределах 60,5–60,8 года.
Погодовые значения ИП, сглаженные линией тренда с высокой значимостью (r=0,94; р≤0,0001), описываются линейным уравнением ИП(0)=0,66Т+10,7 (рис. 3 см. на вклейке). Согласно этому уравнению, к 2017 г. ИП может вырасти еще на 25,8% по сравнению с 2007–2011 гг. (табл. 1).
Во всех случаях ИП больше СП (табл. 1). В динамике со временем этот разрыв увеличивался с 1,3 раза в первой пятилетке до 1,6 раза в последней. Это говорит о том, что отклонение распределения больных по возрастам от мирового стандарта происходит в сторону увеличения больных старого возраста, так же как и более интенсивный рост ИП по сравнению с СП.
Из табл. 1 также видно, что СП заболеваемости РТМ со временем растут. С 1992–1996 по 2007–2011 гг. СП выросли на 45,6%, оставаясь на 16,2–32,3% ниже среднего по России в 2011 г. От пятилетки к пятилетке темп прироста постепенно снижался от 17,4 до 10,7%, всего на 32,5%.
Для СП линия тренда носит более пологий характер, чем ИП и с достаточно большой степенью значимости (r=0,85; р≤0,0001) описывается уравнением СП(0)=0,28Т+8,3. В этом случае прогноз СП к 2017 г. может составить 15,7±1,10, тем самым приблизившись к уровню России 2011 г. [6].
Раку яичника в структуре онкологической заболеваемости женщин Приморского края в 1992–1996 гг. принадлежало 4,6±0,4%, и он занимал 8-е ранговое место. К 2007–2011 гг. его удельный вес практически не изменился (4,9±0,3%), и он сохранил свое 8-е место (рис. 1 см. на вклейке) после РМЖ, рака кожи, РШМ, РТМ, рака желудка, ободочной кишки и легкого. В структуре репродуктивных органов РЯ стоят на последнем 4-м месте (12,5–12,7%).
Уровень заболеваемости РЯ по 4-м пятилетним периодам представлен в табл. 1. За исследуемый период количество больных с впервые выявленным диагнозом РЯ росло с 118 человек в год по данным 1992–1996 гг. до 173 – в 2007–2011 гг. Темп прироста ИП за весь период исследования составил 60,6%, при этом со временем он снижался от 26,0 до 6,4%.
С возрастом заболеваемость РЯ растет (табл. 2). Однако после 50 лет она практически стабилизируется. Так, в 1992–1996 гг. после 50 лет ИП колебались в пределах 25,3–29,6%, к 2007–2011 гг. они выросли, но оставались в пределах 32,8–35,2%. Самый высокий темп прироста характерен для возраста 40–49 лет (48,1%) и 70 лет и старше (32,0%). За исследуемый период больные РЯ в среднем постарели на 1 год.
ИП больше СП (табл. 1). В динамике со временем этот разрыв увеличивался с 1,2 раза в первой пятилетке до 1,5 раза в последней.
Экспериментальные погодовые значения ИП, сглаженные линией тренда с высокой значимостью (r=0,91; р≤0,0001), описываются линейным уравнением ИП(0)=0,43Т+9,9. Экстраполяция этого уравнения дает оценку уровня ИП до 2017 г. Так, к этому времени ИП заболеваемости могут вырасти еще на 23,3% по сравнению с 2007–2011 гг.
СП заболеваемости РЯ со временем также растут (табл. 1), однако в меньшей мере и при снижающихся темпах прироста от 14,4 до 4,8% – всего на 32,5%. И если в первых двух пятилетках СП были ниже такового по стране, то к 3-й и 4-й пятилеткам вышли на уровень России 2011 г. [6].
Для СП линия тренда носит более пологий характер, чем ИП и со степенью значимости (r=0,82; р≤0,0001) описывается уравнением СП(0)=0,18Т+8,1. В этом случае по прогнозу, согласно этому уравнению, СП к 2017 г. может превысить уровень Российской Федерации на 17,7%.
Заключение
В структуре женской онкологической заболеваемости Приморского края 1992–2011 гг. раку репродуктивных органов принадлежало более 1/3 всех нозологических форм. Наиболее распространенные – РМЖ, затем – РШМ, РТМ и РЯ. За период исследования заболеваемость РМЖ выросла на 65,6%, РШМ – на 28,2%, РТМ – на 82,3% и РЯ – на 60,6%. К 2007–2011 гг. число случаев впервые выявленного рака репродуктивных органов составило 1362 в год.
С 1992–1996 по 2007–2011 гг. наиболее выросла заболеваемость РМЖ и РТМ среди женщин 50–69 лет, РШМ – 30–39 лет и РЯ – 40–49 лет. Имеет место старение больных РМЖ на 3,3 года и РЯ на 1,0 года. В то же время больные РШМ за этот же период «помолодели» на 3,1 года, а возраст больных РТМ остался неизменным. Рост заболеваемости раком репродуктивных органов происходил в основном за счет больных пожилого возраста.
По прогнозу, при условии сохранения выявленных тенденций уровень заболеваемости к 2017 г. может вырасти по сравнению с 2007–2011 гг.: по РМЖ на 20,9%, РШМ – на 10,8%, РТМ – на 25,8%, РЯ – на 23,4%. В силу этого и особенностей возрастного состава больных СП заболеваемости РМЖ могут достигнуть величины 49,30, РШМ – 17,20, РТМ – 15,70, РЯ – 12,60. Кроме РТМ, СП которого может выйти на уровень России 2011 г. [6], остальные локализации могут превысить этот уровень.
Проведенные исследования дали возможность оценить эпидемиологическую ситуацию в динамике за 20-летний период по раку репродуктивных органов у женщин Приморского края, обозначить перспективу этого процесса на будущие годы. Полученные оценки следует учитывать при планировании лечебных и профилактических мероприятий.