Актуальность профилактики преждевременных родов неоспорима. На фоне сложившейся демографической ситуации в нашей стране частота преждевременных родов остается высокой. После перехода на новые критерии учета преждевременных родов и появления в структуре сверхранних преждевременных родов с 22-й по 26-ю неделю гестации, показатели перинатальной заболеваемости и смертности увеличились. Помимо возросших экономических затрат на выхаживание глубоко недоношенных детей, продолжительность и качество жизни этих детей остается актуальной медико-социальной проблемой. Поэтому, наряду с совершенствованием неонатологической помощи и продолжающейся дискуссии о целесообразности учета родов с 22 недель и способах родоразрешения в эти сроки, идет активный поиск мер профилактики преждевременных родов. Особую актуальность это приобретает у женщин высокого перинатального риска, уже имеющих в анамнезе преждевременные роды.
Одним из наиболее рациональных направлений, способствующих решению проблемы невынашивания беременности, является выделение среди беременных групп риска, их мониторирование, которое позволяет определить новые подходы к ведению беременности, учесть и использовать все возможные профилактические и лечебные мероприятия [1–3]. По данным зарубежной литературы, назначение прогестерона в группе высокого риска (прежде всего среди женщин, в анамнезе которых имеются преждевременные роды) снижает риск повторных преждевременных родов на 35% (уровень доказательности 1a) [4–8]. В настоящее время расширяется реестр лекарственных препаратов, которые могут использоваться у пациенток группы высокого риска по преждевременным родам, для их профилактики, начиная с первого триместра беременности и до 34 недель гестации. В частности внесены изменения в инструкцию по применению препарата праджисан («Сан Фармасьютикал Индастриз ЛТД.»), разрешающие прием данного препарата для профилактики преждевременных родов до срока гестации 34 недели( разрешение Минздрава России ЛП 000698 от 11.01.2016 года).
Материал и методы исследования
Материалом для постмаркетингового открытого одноцентрового клинического исследования препарата праджисан стали 30 женщин с наличием в анамнезе преждевременных родов, наблюдавшиеся в научной поликлинике ФГБУ НИИ ОММ в период 2014–2015 гг.
 Критериями включения в исследование были:
Критериями включения в исследование были:
- возраст более 18 лет;
- отсутствие тяжелых экстрагенитальных и гинекологических заболеваний;
- наличие в анамнезе преждевременных родов в сроках гестации 24–33 недели;
- длина цервикального канала по данным ультразвукового исследования (УЗИ) менее 35 мм в сроках гестации 24–33 недели.
Критериями исключения являлись:
- возраст менее 18 лет;
- наличие тяжелых экстрагенитальных или гинекологических заболеваний;
- наличие чувствительности к препарату или его компонентам в анамнезе;
- принятие наркотических веществ;
- наличие онкологических заболеваний в анамнезе менее 5-ти летней давности.
Все пациентки имели в анамнезе преждевременные роды в сроках гестации от 24 до 33 недель. Родоразрешение пациенток в данные сроки гестации при предыдущих беременностях не было обосновано наличием умеренной или тяжелой преэклампсии, угрожающего состояния со стороны внутриутробного плода, наличием тяжелой соматической патологии.
В рамках нашей исследовательской работы пациентки наблюдались амбулаторно.
Клинический мониторинг состоял из детального изучения общесоматического, акушерско-гинекологического анамнеза, особенностей репродуктивной функции, течения данной беременности, родов. У новорожденных анализировалось течение раннего неонатального периода по весо-ростовым показателям, оценке по шкале Апгар, длительности нахождения в роддоме, необходимости реабилитации в детской клинике, заболеваемости новорожденных.
Оценка состояния внутриутробного плода проводилась по данным УЗИ и кардиотокографии. Изучение состояния плодово – маточного и маточно – плацентарного кровотока проводилась по нормативам М.В. Медведева и Е.В. Юдиной (1999). Во II триместре, начиная с 16-й недели гестации, проводилось измерение длины шейки матки трансвагинальным датчиком. При укорочении шейки матки менее 35 мм, с целью профилактики преждевременных родов, назначался препарат Праджисан по схеме. В динамике длина шейки матки измерялась после начала лечения через 2, 4 недели. Во II и III триместрах проводилась фетометрия плода, плацентометрия, изучалось состояние маточно-плацентарного кровотока, оценивался объем околоплодных вод. Ультразвуковое исследование матки и плода проводилось трансвагинальным и трансабдоминальным датчиками с частотой 3,5 МГц на аппарате «В-К Medikal – Hawlk» (Дания) с изучением состояния плодово – маточного и маточно – плацентарного кровотока (проводилась по нормативам М.В. Медведева и Е.В. Юдиной (1999)).
Результаты исследования
Все пациентки наблюдались амбулаторно. За время проведения исследования не было зафиксировано ни одного серьезного нежелательного явления. Ни одна пациентка не закончила участие в исследовании досрочно. У всех пациенток отмечалось укорочение шейки матки меньше 35 мм. Минимальная длина составила 21 мм.
 Из 30 пациенток, включенных в исследование, 13 были включены в сроках гестации 16 недель, 5 – в сроках гестации 20 недель, 12 – в сроках гестации 24–25 недель. В 2 случаях потребовалась установка акушерского разгрузочного пессария.
Из 30 пациенток, включенных в исследование, 13 были включены в сроках гестации 16 недель, 5 – в сроках гестации 20 недель, 12 – в сроках гестации 24–25 недель. В 2 случаях потребовалась установка акушерского разгрузочного пессария.
Средний возраст пациенток составил 29,93±0,37 года.
Все женщины имели хроническую соматическую патологию. При анализе ее структуры достоверных различий по частоте встречаемости отдельных нозологий выявлено не было. Первое ранговое место занимали заболевания сердечно-сосудистой системы. Они встречались в группе в 42% случаев. Из них синдром диспластического сердца встречался у 9%, вегето-сосудистая дистония – у 6% пациенток. Артериальная гипертензия выявлена в группе в 6% случаев. Варикозная болезнь диагностирована у 12% пациенток. Патологию мочевыделительной системы формирует в основном хронический пиелонефрит, встречающийся у 24% женщин. Заболевания пищеварительной системы в виде хронического гастрита встречались у 12% женщин, хронический холецистит – у 6%, хронический панкреатит – у 6% пациенток. Эндокринная патология представлена заболеваниями щитовидной железы у 12% женщин. Нарушения жирового обмена встречались у 9% пациенток.
Ни одно из соматических заболеваний не определяло сроки и способ родоразрешения у пациенток в исследуемой группе.
Известно, что практически все существующие до беременности экстрагенитальные заболевания, в первую очередь сосудистые, приводят к системным изменениям гемодинамики и микроциркуляции. Результатом является ангиопатия матки, в условиях которой наступает и развивается беременность. Другое неблагоприятное следствие экстрагенитальных заболеваний – нарушение метаболизма. Вследствие ожирения различного генеза, болезней печени, поджелудочной железы и желудочно-кишечного тракта развиваются каскадные взаимосвязанные и взаимообусловленные нарушения обмена белков, липидов, углеводов и электролитов. Все это существенно ухудшает начальные трофические процессы в матке, прежде всего – при формировании плацентарного ложа и плаценты. Пиелонефрит, как очаг воспаления в организме женщины, «истощает» ее иммунную и неспецифическую резистентность и приводит к выраженным микроциркуляторным изменениям во всем организме.
Анализируя акушерский анамнез, мы выявили, что удельный вес самопроизвольных прерываний беременности I триместра составил 27%, артифициальных абортов – 15% .
Обращает на себя внимание, что половина пациенток из группы завершили свою первую беременность артифициальным абортом, а у 30% из оставшихся первая беременность завершилась преждевременными родами. И только у 6% пациенток данной группы первая беременность завершилась срочными родами.
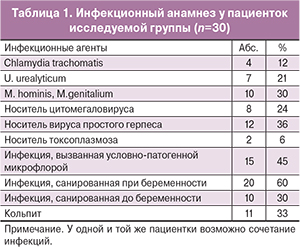
В гинекологическом анамнезе присутствовал широкий спектр патологии (хронический аднексит, эктопия шейки матки, синдром поликистозных яичников, первичное и вторичное бесплодие, лейомиома матки небольших размеров). До 40% женщин в группе имели инфекционные заболевания в анамнезе (табл. 1).
Обращает на себя внимание тот факт, что достаточно большое число пациенток в исследуемой группе санировали внутриматочную инфекцию только при настоящей беременности, несмотря на наличие в анамнезе преждевременных родов – в 60% случаев. У пациенток имели место инструментальные вмешательства, связанные с артифициальными абортами, а также диагностические и лечебные гистероскопии, связанные с лечением бесплодия, аденомиоза. Согласно современным представлениям, это ведет к развитию хронического эндометрита, повреждению рецепторного аппарата эндометрия.
Наличие хронической соматической патологии, хронических инфекционно-воспалительных заболеваний половых органов, способствует состоянию хронического стресса, нарастанию эндогенной интоксикации и снижению адаптационного потенциала. Это не может не сказаться на характере течения беременности Все беременные получали микронизированный прогестерон (праджисан) по 100 мг 2 раза в сутки до 33 недель беременности.
В ходе анализа течения беременности выявлено, что среди гестационных осложнений I триместра превалирующей патологией стал ранний токсикоз беременности – у 12% пациенток. У 5 пациенток (15%) имела место изоиммунизация по системе АВО. При проведении цервикометрии в динамике исследования у 2 пациенток в сроке гестации 24–25 недель, мы наблюдали продолжающееся на фоне терапии праджисаном укорочение длины шейки матки, что послужило поводом для дополнительной установки акушерского пессария в амбулаторных условиях в сроке гестации 24–25 недель. После установки пессария была продолжена терапия праджисаном по 100 мг 2 раза в день до 33 недель гестации.
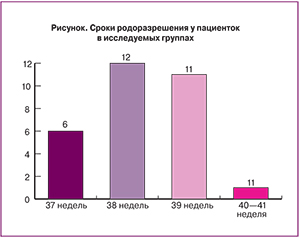
 Сроки родоразрешения у всех пациенток были доношенными, то есть более 37 недель гестации (рисунок).
Сроки родоразрешения у всех пациенток были доношенными, то есть более 37 недель гестации (рисунок).
У пациенток исследуемых групп родовая деятельность развивалась преимущественно спонтанно – началась со схваток у 69% женщин, у 21% – произошло преждевременное излитие околоплодных вод в сроках доношенной беременности. Удельный вес индуцированных родов в группе составил 6% (родовозбуждение амниотомией или простагландин содержащим гелем). Быстрые роды прошли у 19 пациенток (57%), стремительные – у 3 пациенток (9%). Ведение родов с применением длительной эпидуральной анестезии проводилось у 9% пациенток. Ручное обследование полости матки проводилось у 18% в связи с наличием дефекта последа или частичного интимного прикрепления последа.
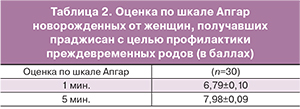
Оценка по шкале Апгар новорожденных представлена в табл. 2.
В заболеваемости новорожденных исследуемых групп доминировала асфиксия умеренной степени – у 39%.
Характер адаптации детей в ранний неонатальный период можно представить в зависимости от числа койко-дней, проведенных в стационаре после рождения. Адаптация в оптимальные сроки (3–5-е сутки) прошла у детей в 60% случаев. Затянувшаяся адаптация (7–10-е сутки) была характерна для меньшего числа новорожденных и послужила поводом для реабилитации в условиях детской клиники ФГБУ НИИ ОММ.
Заключение
Таким образом, выделение пациенток с наличием в анамнезе преждевременных родов в сроках гестации 24–33 недели в группу высокого риска по возможному повторному досрочному родоразрешению оправдано. Проведение мониторирования длины шейки матки по данным УЗИ, начиная со II триместра (с 16 недель) позволяет вовремя диагностировать ее укорочение. А включение микронизированного прогестерона (праджисан) в комплексную терапию угрозы прерывания беременности у женщин с преждевременными родами в анамнезе позволяет снизить у них удельный вес преждевременных родов и, таким образом, оказывает протективное действие на факторы, определяющие неонатальную заболеваемость их новорожденных.



