Современное акушерство предъявляет высокие требования для своевременной диагностики осложнений гестации [1]. Недоношенность, как следствие преждевременных родов (ПР), обусловливает заболеваемость новорожденного, увеличивает риск интеллектуального и эмоционального дефицита ребенка в дальнейшем [2]. ПР – это синдром, характеризующийся расстройством иммунной толерантности организма матери к плоду [3].
До настоящего времени ведется поиск предикторов и диагностических маркеров асимптомного начала ПР [4–6]. Внедряются современные фармакологические подходы, позволяющие контролировать сократительную активность матки при ПР [7, 8].
В течение последних десятилетий для прогноза ПР используется ультразвуковая цервикометрия. Так, J.D. Iams и соавт. в 1996 году представили оригинальное исследование по оценке зависимости рисков ПР от длины шейки матки [9]. До настоящего времени публикуются различные исследования, обзоры по способам прогнозирования ПР [10–13]. В 2014 году Британским национальным скрининговым комитетом (National Screening Committee, UK NSC) опубликовано руководство по «Скринингу преждевременных родов при отсутствии симптоматики у женщин с низкими рисками». Изучаются маркеры своевременной диагностики ПР при отсутствии характерной симптоматики [14].
Цель исследования – изучить возможности объективной оценки течения ПР в различные гестационные сроки.
Материал и методы исследования
Проведено проспективное нерандомизированное контролируемое когортное исследование в период с 2012 по 2016 (июнь) гг. в Перинатальном центре ГБУЗ Детская краевая клиническая больница Минздрава Краснодарского края (г. Краснодар), который с 2011 года входит в состав пяти перинатальных центров Краснодарского края. Основная маршрутизация женщин с ПР осуществляется в это лечебное учреждение.

Критериями включения женщин в исследование стали: ПР (код МКБ – O60), предстоящие первые роды, спонтанное наступление беременности, спонтанное начало родов, один плод, головное предлежание плода, передний вид, целый плодный пузырь с началом родов, родоразрешение в течение 24 часов от момента предъявления жалоб. Критерии исключения: многоплодная беременность, тазовое предлежание или поперечное положение плода, задний вид, предлежание плаценты, преждевременный разрыв плодных оболочек, роды, произошедшие позже 24 ч от момента поступления в стационар, наличие акушерской, гинекологической и экстрагенитальной патологии в стадии декомпенсации, препятствующей родоразрешению через естественные родовые пути или требующей ургентного родоразрешения, интенсивной терапии. В исследование включены 150 женщин с преждевременными родами, которые были распределены на четыре клинические группы в зависимости от срока гестации: I клиническая группа – очень ранние ПР (группа ОРПР) (22-276дней недель, n=37), II клиническая группа – ранние ПР (группа РПР) (28-306дней недель, n=40), III клиническая группа – ПР (группа ПР) (31-336дней недель, n=38), IV клиническая группа – поздние ПР (группа ППР) (34-366дней недель, n=35). Группу контроля составили условно здоровые женщины с доношенным сроком беременности (группа ДБ) и с физиологическими родами (37-403дня недель, n=50). Средний срок беременности (M±SD) 33,44±2,96 недель. Средний возраст обследованных 25,67±4,47 года.
 Проводилось общее клиническое обследование. Уточнялись особенности анамнеза, выявлялись факторы риска ПР в анамнезе и во время настоящей беременности. Для объективной оценки «зрелости» шейки матки применялась балльная шкала H. Bishop (1964) и ультразвуковое исследование (УЗИ) (аппараты экспертного класса: Applio XG SSA-790A, Applio MX SSA-780A и Xario SSA-660A). При оценке особенностей вставления головки в малый таз определяли по УЗИ следующие костные размеры: большой косой (diameter (d.) mento-occipitalis); малый косой (d. suboccipito-bregmatika); средний косой (d.suboccipito-frontalis); прямой (d.fronto-occipitalis); вертикальный (d.tracheo-bregmatica). Определяли расстояние от промежности до предлежащей части плода промежностным доступом, аналогично исследованиям A.F. Barbera и соавт. (2009) [15].
Проводилось общее клиническое обследование. Уточнялись особенности анамнеза, выявлялись факторы риска ПР в анамнезе и во время настоящей беременности. Для объективной оценки «зрелости» шейки матки применялась балльная шкала H. Bishop (1964) и ультразвуковое исследование (УЗИ) (аппараты экспертного класса: Applio XG SSA-790A, Applio MX SSA-780A и Xario SSA-660A). При оценке особенностей вставления головки в малый таз определяли по УЗИ следующие костные размеры: большой косой (diameter (d.) mento-occipitalis); малый косой (d. suboccipito-bregmatika); средний косой (d.suboccipito-frontalis); прямой (d.fronto-occipitalis); вертикальный (d.tracheo-bregmatica). Определяли расстояние от промежности до предлежащей части плода промежностным доступом, аналогично исследованиям A.F. Barbera и соавт. (2009) [15].
Применяли энергетическую допплерографию для оценки васкуляризации шейки матки (определение количества локусов кровотока в шейке матки). Динамическое наблюдение женщин клинических групп проводилось в условиях родильного блока на основании соответствующих приказов и рекомендаций [16–18].
Для статистического анализа полученных результатов исследования использовались статистические пакеты Statistica 12.0, Microsoft Excel 2007 [19], online-калькуляторы http://medstatistic.ru/calculators.html. При описательной статистике указывалось среднее значение (M), стандартное отклонение (SD), медиана (Me), нижний (Q1) и верхний (Q3) квартили. Для оценки различий величин средних значений двух выборок применяется t-критерий Стьюдента. Для сравнения частот бинарного признака в двух несвязанных (независимых) группах применялся критерий χ2 (при количестве наблюдений менее десяти – χ2 с поправкой Йетса). Для представления результатов бинарной классификации применялся ROC-анализ (оценивалась площадь под кривой – AUC). Для интерпретации межгрупповых различий применялся дискриминантный анализ, рассчитывались Wilk's Lambda – лямбда Уилкса, Partial Lambda – частная лямбда; F-remove – F-критерий; Toler – толерантность.
Для определения зависимости между различными результатами исследований применялся метод множественной линейной регрессии. Рассчитывали коэффициент корреляции (R), коэффициент детерминации (R2). Оценку силы связи коэффициентов корреляции интерпретировали по шкалу Чеддока: при R от 0 до 0,3 связь расценивалась как очень слабая, от 0,3 до 0,5 – как слабая, от 0, 5 до 0,7 – как средняя, от 0,7 до 0, 9 – как высокая, от 0,9 до 1 – очень высокая. При оценке коэффициента детерминации (R2) учитывали, что чем R2 ближе к 1,0, тем сильнее зависимость между признаками.
На основании предположения о том, что зависимая переменная является линейной функцией независимых переменных, использовался метод множественной линейной регрессии: y=a+b1x1+b2 x2 +...+ bn xn, где x1 – значения независимых переменных, b1 – коэффициенты, рассчитанные благодаря оценке бинарной логистической регрессии, а – константа.
Результаты исследования
Согласно критериям включения в исследования, женщины были первородящими. Возраст женщин был сопоставим (M±SD): 26,75±7,41 года в группе с ОРПР, 23±3,6 года в группе с РПР, 25,2±3,19 года в группе с ПР и 25,83±4,41 года в группе с ППР.
Проведено сравнение готовности организма женщины к родам в зависимости от срока гестации (табл. 1).
 Несмотря на то, что зрелость шейки матки, оцененная субъективно по шкале Бишоп, при ОРПР (8,0±1,41 баллов), РПР (8,55±1,29 баллов), ПР (9,27±1,35 баллов) и при ППР (9,73±1,85 баллов) была достоверно меньше, чем при доношенной беременности (10,82±1,78 баллов), роды у всех женщин произошли в течение 24 ч. Субъективное ощущение схваток с началом наблюдения отмечалось только у 48,65% женщин с ОРПР, у 60% с РПР, у 78,95% с ПР. У 100% женщин с ППР, как и при доношенном сроке, родовая деятельность сопровождалась характерной симптоматикой. Однако при оценке объективных параметров течения родов было установлено, что с началом регулярной родовой деятельности головка плода располагалась от промежности матери на расстоянии, равном 60,20±13,03 мм при ОРПР, 63,80±13,35 мм при РПР, 61,50±12,44 мм при ПР и 64,95±10,24 мм при ППР.
Несмотря на то, что зрелость шейки матки, оцененная субъективно по шкале Бишоп, при ОРПР (8,0±1,41 баллов), РПР (8,55±1,29 баллов), ПР (9,27±1,35 баллов) и при ППР (9,73±1,85 баллов) была достоверно меньше, чем при доношенной беременности (10,82±1,78 баллов), роды у всех женщин произошли в течение 24 ч. Субъективное ощущение схваток с началом наблюдения отмечалось только у 48,65% женщин с ОРПР, у 60% с РПР, у 78,95% с ПР. У 100% женщин с ППР, как и при доношенном сроке, родовая деятельность сопровождалась характерной симптоматикой. Однако при оценке объективных параметров течения родов было установлено, что с началом регулярной родовой деятельности головка плода располагалась от промежности матери на расстоянии, равном 60,20±13,03 мм при ОРПР, 63,80±13,35 мм при РПР, 61,50±12,44 мм при ПР и 64,95±10,24 мм при ППР.
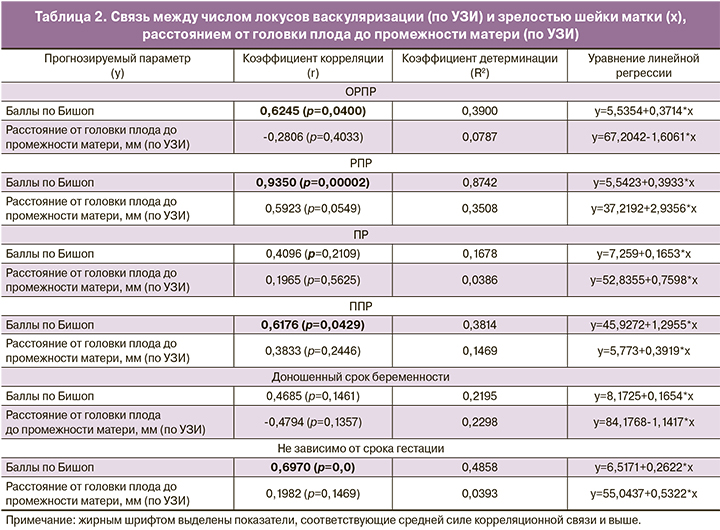
Мы обнаружили зависимость между степенью зрелости шейки матки (по Бишоп) и числом локусов ее васкуляризации (по данным допплеровского исследования), но не с расстоянием от головки плода до промежности матери (по УЗИ) (табл. 2). Наиболее выраженная корреляция установлена для РПР – коэффициент корреляции R=0,9350 (p<0,001), коэффициент детерминации R2=0,8742. Наименьшая корреляция была установлена для ПР – коэффициент корреляции R=0,4096 (p>0,05), коэффициент детерминации R2=0,1678. Подобная связь для ПР в целом, независимо от срока гестации, была сопоставимой с параметрами при доношенной беременности. Несмотря на отсутствие полных представлений о механизме инициации ПР в зависимости от гестационного срока, полученный результат позволяет предположить общность процессов созревания и трансформации шейки матки при уже начавшейся регулярной родовой деятельности при ПР и родах при доношенной беременности.
Нам удалось составить математическую модель гипотетического расчета биологической зрелости шейки матки и расстояния от головки плода до промежности матери с учетом гестационного возраста в зависимости от числа локусов ее васкуляризации, что может помочь минимизировать число внутренних акушерских исследований у рожениц (табл. 2).
На основании дискриминантного анализа также было установлено, что число локусов васкуляризации шейки (по УЗИ), балльная оценка шейки матки по шкале Бишоп, расстояние от головки плода до промежности матери (по УЗИ) принципиально различают (дискриминируют) клинические группы, следовательно, и объективные параметры оценки риска ПР в зависимости от срока беременности: ламбда Уилка=0,165274, p=0,000000) (рис. 1).
Дифференцированы конкретные предиктивные значения расстояния от головки плода до промежности и числа локусов васкуляризации шейки матки при ПР в зависимости от гестационного срока, которые представлены в табл. 3.
В результате проведенного исследования нами было установлено, что при начале родов у 29% женщин с ПР было отмечено разгибательное вставление головки плода (рис. 2).
На основании анализа четырехпольных таблиц с использованием непараметрических статистических критериев нами была оценена сила связи (сопряженность) между риском разгибательного вставления головки плода и ПР в различные гестационные сроки. Так, для ОРПР установлена сильная связь с риском разгибательного вставления головки плода (χ2 с поправкой Йетса=13,206, p<0,01). Для РПР установлена относительно сильная связь с риском разгибательного вставления головки плода (χ2 с поправкой Йетса =13,206, p<0,01). Для ПР подобная связь была значительно менее выраженной, средней (χ2 с поправкой Йетса =3,355, p>0,05). Данный факт требует своевременной диагностики типа вставления головки плода при недоношенной беременности с началом родов. Мы можем предполагать, что разгибательные вставления головки различной степени выраженности при небольших размерах плода могут при хорошей сократительной активности матки не препятствовать продвижению по родовому каналу, тем более в условиях токолиза и обезболивания. Требует дальнейшего изучения влияние ПР с разгибательными выставлениями головки плода на исходы новорожденного в кратко- и долгосрочной перспективе.

Полученные результаты оценки течения ПР в различные гестационные сроки не представилось возможным сопоставить с продолжительностью родов. Продолжительность родов была рассчитана условно, так как у части женщин характерные симптомы родов появлялись при «зрелой» шейке матке и расположении головки плода в полости малого таза. Тем не менее, продолжительность родов в группе РПР (331,67±5,7 мин), ПР (404±10,54 мин) и ППР (346,71±3,72 мин) была достоверно меньше, чем в группе контроля (435,14±3,82 мин) и в группе с ОРПР (432,5±13,39 мин).
Попытка найти взаимосвязь между различными параметрами течения ПР и полом новорожденного оказалась безрезультатной. Согласно нашим данным, при ПР преобладали девочки, за исключением ОРПР (50% мальчики, 50% девочки). Так при РПР в 33% родились мальчики, в 66% – девочки, при ПР – в 40% родились мальчики, в 60% – девочки, при ППР – в 30% мальчики, в 70% – девочки, при доношенной беременности – 40% мальчики, 60% девочки. Не было выявлено обусловленных полом плода достоверных различий в возрасте матери (p=0,770323), гестационном сроке (p=0,608136), предполагаемой массе плода (p=0,952708), длительности I периода родов (p=0,97545723), кровопотери матери (p=0,556954), состоянии плода по Апгар на 1-й (p=0,510382) и 5-й минутах (p=0,558377). При построении ROC-кривой значимых ассоциаций между полом новорожденного и изучаемыми факторами (возраст матери, длительность периодов родов, послеродовая кровопотеря матери, предполагаемая масса плода, перевод новорожденного в палату интенсивной терапии, оценка по Апгар, тяжесть состояния новорожденного, асфиксия при рождении) получено не было (площадь под кривой (AUC) была менее 0,6).
Также при проведении общего дискриминантного анализа были получены сопоставимые предикторы ПР, дифференцированные по гендерному признаку: возраст матери при рождении девочек составил 26,4 года, при рождении мальчиков – 26,2 года (Wilks’ Lambda=0,516184, F=0,725339, p=0,422575, Toler.=0,509919); срок беременности при рождении девочек составил в среднем 34 недели, при рождении мальчиков – 35 недель (Wilks’ Lambda=0,570132, F=1,532746, p=0,255610, Toler.=0,108102); предполагаемая масса плода при рождении девочек составила 2385 г, при рождении мальчиков – 2520 г (Wilks’ Lambda=0,475330, F=0,113907, p=0,745634, Toler.= 0,184834).
Данный результат не может считаться окончательным, может объясняться дизайном настоящего исследования и требует обязательного продолжения аналогичных исследований с соответствующей методологией. Перспективой дальнейшего исследования мы считаем необходимость изучения течения ПР не только в зависимости от срока гестации, как в настоящем исследовании, но и от пола плода, количества плодов, размеров головки и предлежания плода, количества околоплодных вод и длительности безводного промежутка.
Заключение
Полученные данные позволяют расширить наши представления об особенностях течения ПР на разных сроках гестации и требуют продолжения исследований для оценки их практического значения. В рамках настоящего исследования не представилось возможным установить связь между состоянием новорожденного и наличием разгибательного вставления головки плода при входе в малый таз, длительностью токолитической терапии, токолитического препарата, продолжительностью обезболивания и его метода в различные гестационные сроки. Тем более что данные вопросы требуют совместного изучения с неонатологами в долгосрочной перспективе. Требуются дальнейшие исследования по оценке исхода для новорожденного разгибательного вставления головки в плоскость входа в малый таз. Невозможно рассчитать, влияет ли биомеханизм родов, приводящий к переводу головки плода из разгибательного состояния в затылочное, на долгосрочный исход родов недоношенного плода; влияет ли срок беременности, применение токолиза, его вид, на данный исход; препятствует ли токолиз сгибанию головки, и др.
Полученные результаты, предложенные критерии диагностики целесообразно внедрять в локальные протоколы ведения ПР, что позволит своевременно осуществить маршрутизацию в стационар соответствующего уровня, начать профилактику респираторного дистресс-синдрома плода, токолиз, снизить частоту развития ПР, перинатальных осложнений.



