Представляем клиническое наблюдение:
Пациентка Г. 1981 г.р. страдала хроническим алкоголизмом с 14 лет. На учете в наркологическом диспансере не состояла. В 2004 г. в возрасте 23 лет перенесла острый инфаркт миокарда, по поводу чего получила лечение в условиях кардиологического стационара.
В 2004 г. наступила первая беременность, которая закончилась преждевременными оперативными родами в сроке 32 недели, показанием к кесареву сечению стал перенесенный острый инфаркт миокарда. Родила живого недоношенного мальчика весом 1,9 кг, длиной 45 см. В роддоме во время первых родов впервые были выявлены положительные лабораторные реакции на сифилис, при рентгенологическом исследовании обнаружен инфильтративный туберкулез легких, от специфического лечения женщина отказалась.
За 2004–2006 гг. сведений о состоянии больной обнаружить не удалось. В 2006 г. пациентка была госпитализирована в противотуберкулезный стационар, где получала химиотерапию в течение 2,5 месяцев, выписана за нарушение больничного режима, далее лечилась короткими курсами в амбулаторных условиях. Специфический процесс в легких прогрессировал и трансформировался в фиброзно-кавернозную форму с наличием бактериовыделения.
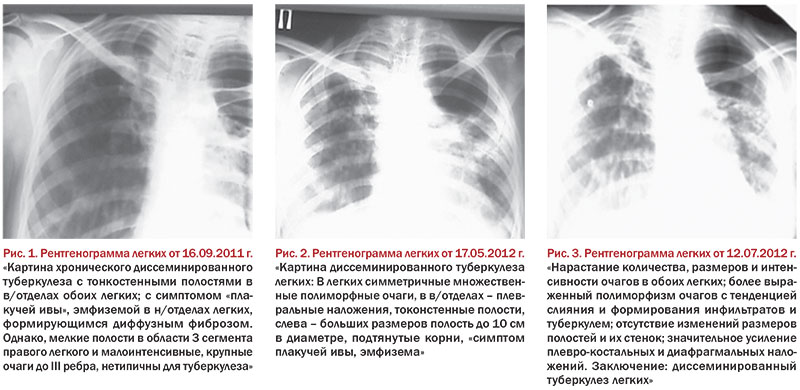
В декабре 2009 г. пациентка была госпитализирована в неврологический стационар с диагнозом «острое нарушение мозгового кровообращения с левосторонним гемипарезом». При этом пациентка не была обследована на предмет сифилитической инфекции. Из неврологического стационара была переведена в противотуберкулезный стационар, где получала лечение в течение 6 месяцев – до мая 2011 г. – по II «Б»-режиму химиотерапии* (рис. 1).
В 2012 г. наступила вторая беременность, о которой пациентка узнала случайно, на диспансерном учете в женской консультации не состояла. В связи с этим течение настоящей беременности в I и II триместрах неизвестно.
С 25-й до 36-й недели беременности пациентка находилась на лечении в условиях областного противотуберкулезного стационара с 16.05.12 – по поводу фиброзно-кавернозного туберкулеза в фазе инфильтрации: МБТ (-) (описания рентгенограммы легких от 16.05.12 нет, при исследовании рентгенограммы в ЦНИИТ РАМН – картина диссеминированного туберкулеза легких) (рис. 2). О настоящей беременности пациентка и лечащие врачи-фтизиатры не догадывались.
Через 2 месяца после лечения при рентгенологическом исследовании отмечена значительная отрицательная динамика. Заключение: диссеминированный туберкулез легких (рис. 3).
В противотуберкулезном стационаре при оформлении 01.08.12 направления на медико-социальную экспертизу для подтверждения 1-й группы инвалидности впервые было обнаружено «образование в брюшной полости». Наличие беременности пациентка отрицала, было рекомендовано УЗИ органов малого таза, консультация гинеколога. По данным протокола МСЭК: анализы крови на сифилис от 10.04.12 РПГА +4; ИФА – титр антител +1,029; скрининговая микрореакция преципитации – слабоположительная.
Пациентка 02.08.12 проходила МСЭК в условиях областного противотуберкулезного диспансера, где была подтверждена I группа инвалидности, осмотрена хирургом – жалобы на режущие боли внизу живота на фоне увеличения объема живота. Диагноз: опухоль малого таза? Рекомендованные УЗИ, КТ органов брюшной полости, консультация онколога, гинеколога не выполнены.
Пациентка поступила 07.08.12 в родильный дом с жалобами на подтекание околоплодных вод с диагнозом «беременность 30 недель, головное предлежание. Преждевременное излитие околоплодных вод. Рубец на матке. Фиброзно-кавернозный туберкулез легких. ДН II ст. МБТ (-). Состояние после острого нарушения мозгового кровообращения с левосторонним гемипарезом. Серорезистентность по сифилису. Хронический гепатит в стадии ремиссии».
При поступлении в родильный дом состояние средней тяжести, беспокоила одышка, Ps – 88 уд/мин, АД – 90/60 мм рт. ст., t – 36,6°С, имеется дефицит массы тела (рост – 159 см, вес – 47,2 кг). Кожные покровы бледные, левосторонний гемипарез, периферические лимфоузлы не увеличены. В легких дыхание жесткое, хрипы отсутствовали. Тоны сердца приглушены, ритмичные. Печень на 3 см ниже реберной дуги, чувствительная при пальпации. Мочеиспускание учащенное, безболезненное. Пастозность стоп. Анализ крови на ВИЧ – отрицательный от 13.04.12. Анализ крови на сифилис – положительный от 10.04.12.
Установлен диагноз: беременность 30 недель(?) Головное предлежание. Преждевременное излитие околоплодных вод. Рубец на матке. Хроническая плацентарная недостаточность. Гипотрофия плода(?) Отягощенный акушерско-гинекологический анамнез. Lues в анамнезе. Рекомендовано: клинико-лабораторное обследование, УЗИ, КТГ, терапия плацентарной недостаточности, пролонгирование беременности, профилактика респираторного дистресс-синдрома плода. В плане – абдоминальное родоразрешение путем операции кесарева сечения.
Консультирована фтизиатром, установлен диагноз: фиброзно-кавернозный туберкулез легких в фазе инфильтрации. Рекомендовано: продолжить химиотерапию (фтивазид 1,5 г/сут; ПАСК 2,0 г/сут; пиразинамид 1,5 г/сут; офлоксацин 0,4 г/сут).
Решить вопрос о переводе в специализированное родильное отделение.
Тяжелое состояние пациентки, выраженное прогрессирование процесса в легких с 2011 г., отсутствие эффекта от проводимой противотуберкулезной терапии, нетипичность рентгенологических изменений, асоциальный статус, сочетание сифилиса с хронической алкоголизацией, хроническим гепатитом требовало более тщательного анализа клинической ситуации и углубленного диагностического поиска. Однако подход к оценке вышеуказанных данных был формальным.
В результате проведенного обследования было решено отказаться от пролонгирования беременности по жизненным показаниям. Заключение ЭКГ: ритм синусовый, рубцовые изменения в нижней стенке левого желудочка.

При консультировании у невролога жалобы неврологического характера пациентка не предъявляла. Настоящий неврологический статус: центральный парез VII черепного нерва, левосторонний гемипарез с изменением тонуса и рефлексов. Заключение: последствие ишемического инсульта в виде глубокого левостороннего гемипареза. Энцефалопатия смешанного генеза II–III ст. В неврологическом лечении не нуждается.
Заключение УЗИ: беременность 36–37 недель (по степени зрелости плода). Головное предлежание. Нарушение кровообращения плода I ст. Гипотрофия плода, асимметричная форма (задержка развития внутренних органов и недостаточный вес на фоне сохранения темпа роста в длину). Маловодие. Нарушений плацентарного кровообращения не выявлено. Кардиотокография плода показала: базовая ЧСС, вариабельность, децелерация, акцелерация в норме. Критерии Доуза–Редмана соблюдены к 14-й минуте. Заключение: патологии со стороны сердечно-сосудистой системы плода не выявлено. Показатели биохимического анализа крови в норме. Результаты коагулограммы: АЧТВ – 24,4 секунды (N=26,4–37,5 секунд), фибриноген – 4,2 г/л (N=1,8–3,5 г/л). В клиническом анализе крови лейкоциты – 6×109/л.
Консультирована по телефону с и.о. главного врача туберкулезной клинической больницы о возможности перевода в специализированный родильный дом. В госпитализации отказано ввиду отсутствия мест.
Была произведена 10.08.12 (10.58–11.47) нижнесрединная лапаротомия, кесарево сечение по Дерфлеру под спинальной анестезией. На 7-й минуте извлечена живая недоношенная девочка весом 2,170 кг, длиной 47 см, с оценкой по шкале Апгар 7–8 баллов. Кровопотеря 500 мл. Пуповинная кровь взята на наличие сифилиса, результат анализа от 16.08.12 обнаружены антитела методом РПГА 1: 1280; Lues суммарный – 11,5. ПЦР-исследование на наличие МБТ и серологическое исследование на наличие антител к возбудителю туберкулеза методом ИФА не проведено.
В послеоперационном периоде женщина переведена в боксированную палату послеродового обсервационного отделения с индивидуальным постом. Состояние средней тяжести за счет перенесенной операции и хронической полиорганной недостаточности. В сознании, контактна. Жалобы на боли в области послеоперационной раны. ЧД – 26/мин, Ps – 75 уд/мин, АД – 124/80 мм рт. ст. Живот мягкий, умеренно болезненный в области послеоперационной раны. Выделения кровянистые, умеренные. Диурез адекватный.
В клиническом анализе крови лейкоциты – 6,8×109/л.
В 23.25 того же дня наступило резкое ухудшение состояния с потерей сознания и нарушением дыхания. Кожные покровы бледные, дыхание прерывистое, пульс нитевидный. АД – 50/00 мм рт. ст. Тоны сердца резко ослаблены, тахикардия. Зрачки расширены, медиальный нистагм левого глазного яблока. Переведена в реанимационное отделение, подключена к ИВЛ. В 23.35 произошла остановка сердечной деятельности, реанимационные мероприятия: адреналин в/в (3-кратно), закрытый массаж сердца, 10% хлористый кальций в/сердечно, электродефибрилляция. Проведенные реанимационные мероприятия в течение 30 минут оказались не эффективными, 11.08.12 в 00.07 констатирована смерть. Диагноз тот же + тромбоэмболия легочных артерий(?).
Вскрытие, произведенное 13.08.12, показало: легочное сердце (масса сердца – 380 г, толщина стенки правого желудочка – 0,6 см; желудочковый индекс – 0,9). Отек легких, отек головного мозга. Кахексия, неравномерное кровенаполнение внутренних органов с преимущественным их малокровием. Паренхиматозная дистрофия внутренних органов. Жидкое состояние крови с примесью эластичных смешанных свертков в полостях сердца и крупных магистральных сосудах. Сопутствующие заболевания: крупноочаговый заместительный кардиосклероз в боковой стенке левого желудочка сердца. Остаточные явления после перенесенного нарушения мозгового кровообращения в правом полушарии головного мозга: обширная бурая киста в теменной доле и глиальный рубец в височной доле.
Непосредственная причина смерти: острая сердечно-легочная недостаточность, обусловленная двусторонним диссеминированным туберкулезом легких, развившимся на фоне хронической алкогольной интоксикации. Констатируется совпадение клинического и патологоанатомического диагнозов.
В условиях патоморфологической лаборатории ЦНИИТ РАМН гистологический материал был подвергнут экспертной оценке. Основное заболевание: третичный сифилис с генерализованным поражением паренхиматозных органов, множественные лимфоплазмоцитарные гуммы с проявлением васкулита в легких, печени, солитарная гумма головного мозга. Вторичный легочный туберкулез – множественные туберкулемы с очагами кальцинатов, умеренной реактивацией и единичными очагами отсева. Причина смерти: гуммозное поражение паренхиматозных органов в сочетании с множественными туберкулемами легких, хронической алкогольной интоксикацией, усугубленных беременностью и вызвавших острую легочно-сердечную недостаточность (рис. 4).
Выводы
Данный клинический случай выявил ряд грубых диагностических, лечебных и тактических ошибок, которые в сочетании с асоциальным статусом пациентки повлекли за собой развитие летального исхода. В течение 8 лет на всех этапах лечебно-диагностического пути был недостаточно собран анамнез, не выявлены давность, течение и лечение сифилиса. При наличии положительных анализов на сифилис в перечисленных лечебных учреждениях отсутствовала настороженность относительно этого заболевания и не назначалась консультация дерматовенеролога. Во фтизиатрическом стационаре и противотуберкулезном диспансере при наличии диагноза опухоли малого таза отсутствовала диагностика беременности и не назначалась консультация акушера-гинеколога. В противотуберкулезном стационаре и консультации фтизиатра в родильном доме была назначена неадекватная схема химиотерапии при прогрессирующей фиброзно-кавернозной форме туберкулеза и отсутствии данных по ЛУ. При первичном патоморфологическом исследовании отсутствовала диагностика третичного сифилиса, выявленного при пересмотре гистологического материала в ЦНИИТ РАМ.
Таким образом, данный клинический случай выявил ряд мультидисциплинарных проблем и показал необходимость совместного ведения таких пациентов врачами-акушерами-гинекологами, фтизиатрами, дерматовенерологами, наркологами, неврологами и кардиологами.



